40. Akutte hjertesygdomme: Visitation og differentialdiagnostik
Baggrund
Kapitlet er en kortfattet opsummering af forholdene ved præhospital visitation, herunder differentialdiagnostiske overvejelser præhospitalt og i forbindelse med indlæggelse. Nedenfor beskrives visitation, anamneseoptagelse og relevant differentialdiagnostik for de væsentligste kardiologiske symptomer: brystsmerter, dyspnø, hjertebanken og synkope samt forhold ved de vigtigste sygdomsgrupper med links til relevante NBV-kapitler.
Definitioner
- Hjertecenter er synonym for den højtspecialiserede enhed.
- Akut hjertemodtagelse dækker over afdelinger, der opfylder ”minimumskompetencer for afdelinger, der modtager akutte hjertepatienter” og kan være lokaliseret på en hjertemedicinsk afdeling eller en fælles akutmodtagelse (FAM) afhængigt af lokale forhold.
- FAM betegner en fælles akutmodtagelse, der lever op til sundhedsstyrelsens retningslinjer for, hvilke kompetencer denne skal have.
40.1 Brystsmerter
40.1.1 Indledende vurdering ved brystsmerter
Brystsmerter udgør en hyppig årsag til henvendelse i akutmodtagelserne og kardiologiske afdelinger. En grundig anamnese, herunder karakterisering af brystsmerter, ledsagesymptomer samt risikofaktorer, i kombination med EKG, er essentielt for at sikre korrekt identifikation af patienter i risiko for at have en kardiovaskulær årsag til brystsmerterne. Disse elementer er således afgørende for den indledende visitation. Nærværende delkapitel fokuserer indledningsvist på faktorer, der bør skærpe opmærksomheden for, at en patient med brystsmerter kunne have akut koronart syndrom (AKS), og hvordan disse patienter skal visiteres. Delkapitlet omfatter også relevante differentialdiagnoser, som bør overvejes for en patient, der præsenterer sig med brystsmerter.
Figur 40.1 fremhæver almindelige beskrivelser af brystsmerter og sandsynligheden for, at disse drejer sig om iskæmiske brystsmerter.
| Figur 40.1: Brystsmerter og sandsynlighed for iskæmi |
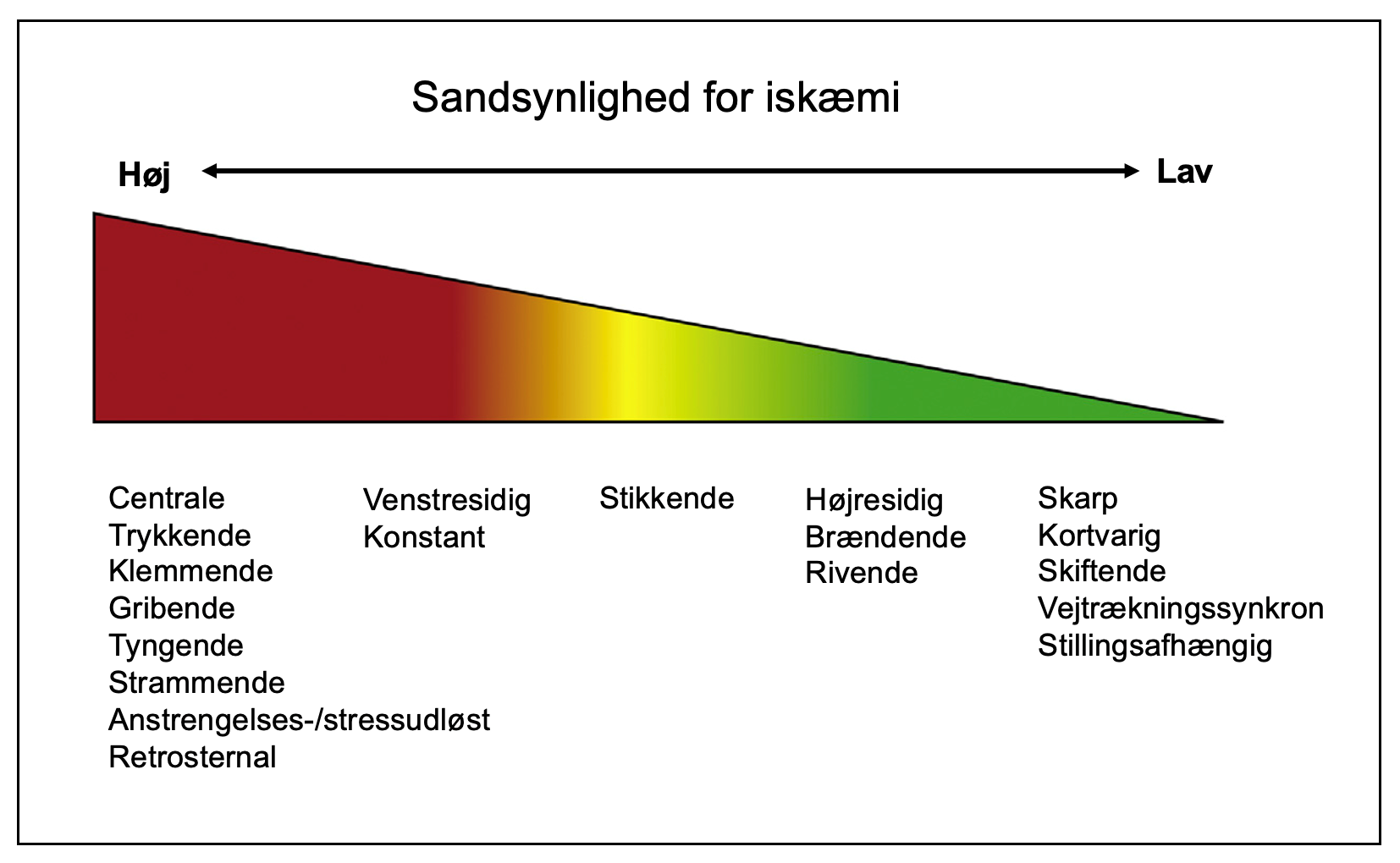 |
Af Tabel 40.1 fremgår relevant anamnestisk information, der bør indgå i bedømmelsen af brystsmerter samt risikofaktorer for AKS.
Tabel 40.1: Anamnese og risikofaktorer for AKS | |
Anamnese | Risikofaktorer |
|---|---|
|
|
40.1.2 Visitation ved akut indsættende brystsmerter af mistænkt kardial oprindelse
Korrekt indledende visitation er afgørende for at optimere patientforløbet ved brystsmerter som debutsymptom. Nedenfor følger de overvejelser, der indgår i den indledende visitation, herunder hvilke patienter der bør konfereres med hjertecenter, og hvilke patienter der bør visiteres til en akut hjertemodtagelse eller FAM.
| Figur 40.2: Visitation ved akutte brystsmerter |
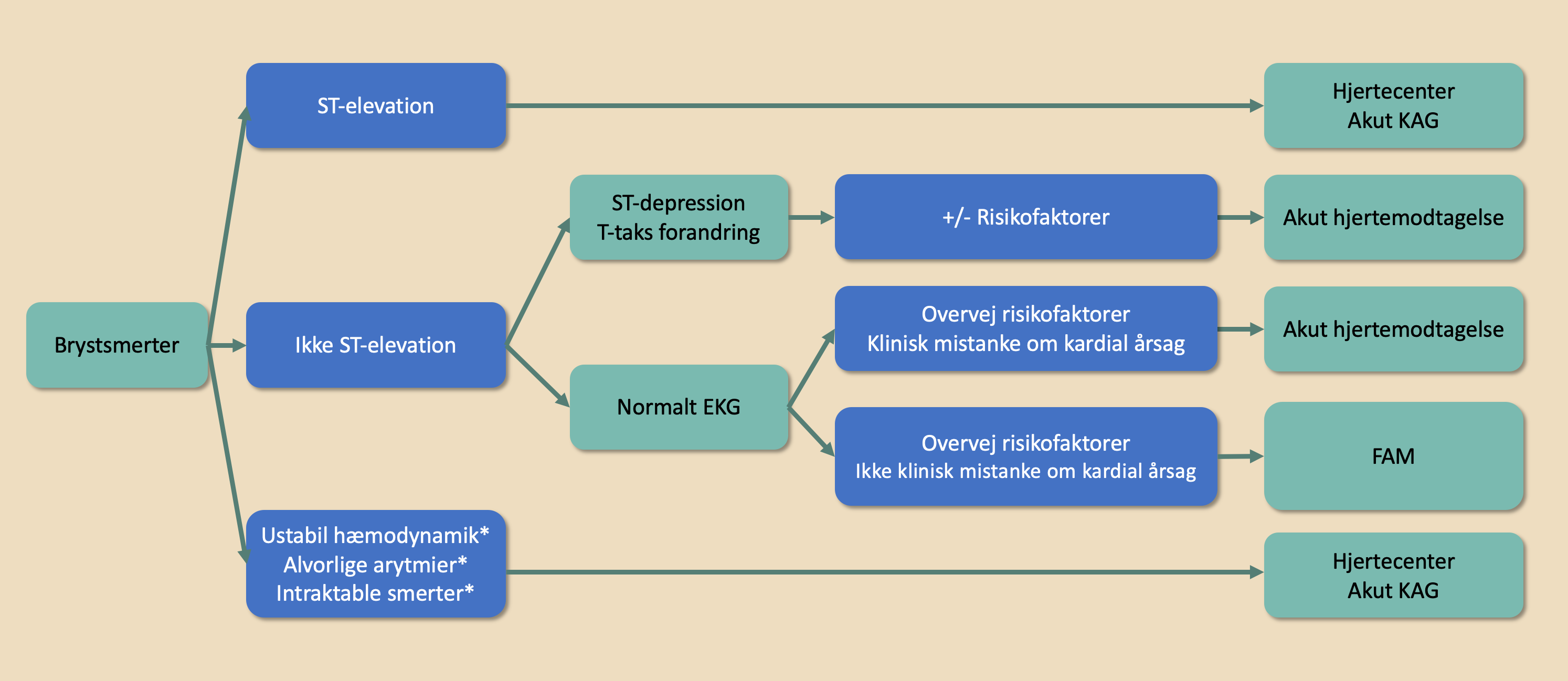 |
| * Overvejes visiteret direkte til hjertecenter uanset tilstedeværelse/fravær af EKG-forandringer. Grundet den centrale betydning af EKG for visitation og behandling bør det om muligt sammenlignes med tidligere EKG, især ved tvetydige fund. † Risikofaktorer: Hypertension, diabetes, dyslipidæmi, aterosklerotisk sygdom, familiær disposition, rygning |
Til hjertecenter (efter konference):
STEMI:
Ny ST-segmentelevation i J-punktet i mindst 2 samhørende afledninger:
- V2-V3: ≥0,25 mV hos mænd under 40 år, ≥0,20 mV hos mænd på/over 40 år, ≥0,15 mV hos kvinder uanset alder.
- Øvrige afledninger: ≥0,1 mV
Derudover findes en række karakteristiske EKG-forandringer uden klassisk ST-segment elevation (STEMI-ækvivalenter), hvor akut KAG bør overvejes (se kapitel 1, figur 1.1):
Hos patienter med brystsmerter og ustabil hæmodynamik/hypotension bør man ligeledes overveje konference med hjertecenter.
Til akut hjertemodtagelse:
Høj sandsynlighed for AKS:
Klinisk mistanke om AKS samt nye EKG-forandringer i form af:
- - ST-segmentdepression, horisontal eller descenderende ≥0,05 mV i to samhørende afledninger
og/eller
- T-taksinvertering >0,1 mV i to afledninger med prominent R-tak eller R/S-ratio >1
- kendt iskæmisk hjertesygdom
- smerte er det dominerende symptom og har karakter som ved tidligere AKS/angina
- troponinforhøjelse
Intermediær sandsynlighed for AKS:
- stabil hæmodynamik og ingen tidligere iskæmisk hjertesygdom
- klassiske symptomer på AKS
- en eller flere traditionelle kardiovaskulære risikofaktorer
- EKG normalt eller med kroniske forandringer
Til fælles akutmodtagelse (FAM):
Lav sandsynlighed for AKS:
- stabil hæmodynamik og ingen tidligere iskæmisk hjertesygdom
- uspecifikke symptomer
- ingen traditionelle kardiovaskulære risikofaktorer.
- EKG normalt eller med kroniske forandringer
40.1.3 Differentialdiagnostik ved akut indsættende brystsmerter
Brystsmerter er et hyppigt debutsymptom ved en række kardiovaskulære såvel som ikke-kardiovaskulære tilstande. Som anført ovenfor bør anamnese, EKG-forandringer og indledende præsentation henlede opmærksomheden på AKS, men det er vigtigt at være opmærksom på alternative årsager til den kliniske præsentation samt evt. EKG-forandringer, der kan minde om AKS.
Figur 40.3 fremhæver den indledende vurdering ved brystsmerter samt differentialdiagnostiske overvejelser, der bør indgå i den indledende vurdering.
| Figur 40.3: Differentialdiagnostiske overvejelser ved akut indsættende brystsmerter |
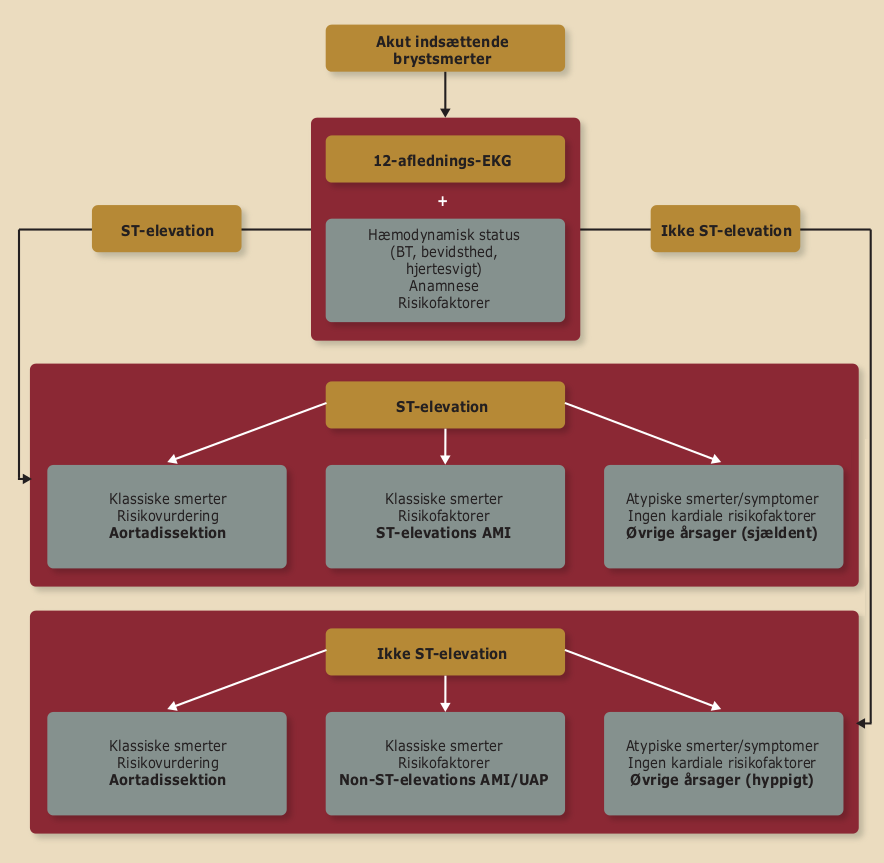 |
| AMI: akut myokardieinfarkt, BT: blodtryk, UAP: ustabil angina pectoris |
Tabel 40.2 fremhæver ydermere de hyppigste kardiovaskulære såvel som ikke-kardiovaskulære årsager til brystsmerter.
Tabel 40.2: Øvrige årsager til akut indsættende brystsmerter (flere differentialdiagnoser i Kapitel 1: Akut koronart syndrom og Kapitel 11: Sygdom i aorta) | |
Kardiovaskulære årsager | Ikke kardiovaskulære årsager |
|---|---|
|
|
40.1.4 Mistanke om akut aortasyndrom
Akut aortasyndrom bør mistænkes ved relevante akutte symptomer, særligt pludseligt indsættende, kraftige smerter i bryst, ryg og/eller abdomen, der evt. kan være ledsaget af mislyd, neurologiske udfald, tamponade, pulsudfald i ekstremiteter og andre fund. Diagnosen bør særligt mistænkes ved disponerende faktorer som høj alder, mandligt køn, rygning, hypertension, syndromassocieret arvelig aortasygdom (Marfan-, Turner- og Loeys-Dietz syndrom, vaskulær Ehlers-Danlos m.fl.), bikuspid aortaklap og hereditær thorakal aortadissektion eller aneurisme. Tabel 40.2 fremhæver risikofaktorer, der øger den kliniske sandsynlighed for akut aortadissektion. For yderligere information se kapitel 11: Sygdom i aorta og kapitel 2: Præ- og interhospital transport af hjertepatienter.
Tabel 40.3: Risikovurdering ved mistanke om akut aortasyndrom. Se desuden Kapitel 11: Sygdom i aorta | ||
Højrisiko tilstande | Højrisiko smertekarakteristika | Højrisiko kliniske fund |
|---|---|---|
|
|
|
Klinisk sandsynlighed for aortadissektion | Total point | |
Lav | 0-1 | |
Høj | 2-3 | |
40.2 Åndenød
Åndenød er et hyppigt debutsymptom ved en række kardiovaskulære såvel som ikke-kardiovaskulære sygdomme. En udførlig anamnese med information om kendt hjertesygdom, ledsagesymptomer samt tidsforløbet for debut af åndenød vil, sammen med den indledende præhospitale vurdering, ofte hjælpe med at skelne mellem kardiovaskulær versus ikke-kardiovaskulære årsager til patientens symptomer.
Dette delkapitel beskriver indledningsvist den primære visitation ved akut opstået åndenød og dernæst den initiale udredning samt visitation ved mistanke om lungeemboli. Slutteligt fremhæves differentialdiagnostiske overvejelser for patienter med åndenød som hovedsymptom.
Visitation ved akut åndenød
| Figur 40.4: Visitation ved akut åndenød |
 |
| Se desuden særskilt flowchart (Figur 40.5) for visitation ved mistanke om lungeemboli. * Kan visiteres til FAM, såfremt der er mulighed for kardiologisk vurdering ved indlæggelsen. STEMI: ST-elevations myokardieinfarkt, RF: respirationsfrekvens, P: Puls, BT: Blodtryk |
Til hjertecenter (efter konference):
- STEMI eller potentielle STEMI-ækvivalenter (se Afsnit 40.1 og Kapitel 1: Akut koronart syndrom)
- kardiogent shock, hvor hurtig invasiv udredning og behandling er afgørende (se Kapitel 4: Akut hjertesvigt)
Til akut hjertemodtagelse:
Højrisikopatienter
- præshockerede patienter (systolisk blodtryk 90-110 mmHg) på formodet kardiel basis
Andre højrisikopatienter:
- EKG-forandringer (andet end STEMI/STEMI-ækvivalenter, og hvor der ikke findes indikation for visitation til hjertecenter)
- takykardi, takypnø, hypoksi
- symptomer på hjertesvigt (se Kapitel 4: Akut hjertesvigt), herunder
- ”rallende/kogende respiration”, deklive ødemer, ortopnø, halsvenestase
- kold, klam, bleg, konfus
- nyopstået mislyd (se Kapitel 6: Hjerteklapsygdom)
- nylig hjertekirurgi eller kardiel procedure (f.eks. pacemaker, ablation)
- hjertesygdom er mest sandsynlige årsag
Til fælles akutmodtagelse (FAM):
Lavrisikopatienter:
- ingen EKG-forandringer og/eller mistanke om ikke-kardial årsag, eksempelvis feber, kronisk obstruktiv lungesygdom, anæmi, kendt betydelig komorbiditet (f.eks. cancer) eller langsomt progredierende symptomer (evt. subakut ambulant kardiologisk vurdering)
40.2.1 Lungeemboli
Lungeemboli præsenterer sig ofte som akut indsættende åndenød, om end diagnosen også bør overvejes ved brystsmerter og/eller synkope. En grundig anamnese, objektiv undersøgelse samt særskilte parakliniske fund kan hjælpe med at sandsynliggøre diagnosen (se Tabel 40.4). Nedenfor fremhæves relevante overvejelser, fund samt visitation ved mistanke om lungeemboli.
- lungeemboli bør altid overvejes ved uforklaret dyspnø.
- anvendelse af scoringssystemer, f.eks. Wells’ score (se Tabel 12.1), anbefales.
- Det er væsentligt at skelne mellem a priori sandsynlighed for lungeemboli (f.eks. Wells’ score, se Tabel 12.1) versus mortalitetsrisiko ved bekræftet lungeemboli (f.eks. simplificeret Pulmonary Embolism Severity Index (sPESI), se Tabel 12.2).
| Tabel 40.4: Anamnese og klinik ved lungeemboli | ||
Anamnese | Objektiv undersøgelse | Parakliniske undersøgelser |
|---|---|---|
|
|
|
| Figur 40.5: Visitation ved mistanke om lungeemboli |
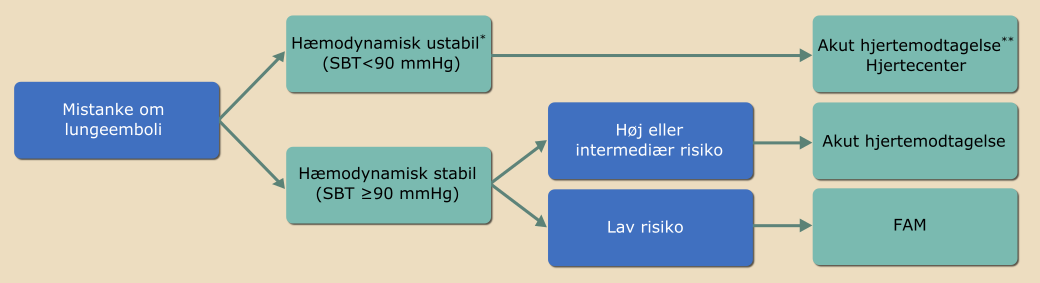 |
| * Ved kendt forhøjet blodtryk vil blodtryksfald ≥40 mmHg ligeledes udgøre et ustabilitetskriterium. ** Patienter kan modtages og behandles efter lokale forhold, hvor der er ekspertise i og mulighed for fibrinolysebehandling. SBT: systolisk blodtryk *** Se kapitel 12, Tabel 12.1: Wells’ LE score til vurdering af sandsynlighed for LE |
Til hjertecenter:
- højrisikopatienter med ustabil hæmodynamik (systolisk blodtryk <90 mmHg og/eller fald i systolisk blodtryk ≥40 mmHg vedvarende over 15 minutter) og kontraindikation for fibrinolyse.
Til akut hjertemodtagelse:
- højrisikopatienter med ustabil hæmodynamik (systolisk blodtryk <90 mmHg og/eller fald i systolisk blodtryk ≥40 mmHg vedvarende over 15 minutter)
- høj/intermediær sandsynlighed for lungeemboli (inkl. Wells’ score ≥2)
- EKG-forandringer (især højresidigt belastningsmønster)
- Øvrige patienter med dårlig prognose baseret på præhospital information fra simplificeret PESI score
- puls ≥110/min
- systolisk blodtryk 90-99 mmHg
- tidligere eller aktiv cancer
- kronisk hjertesvigt eller lungesygdom
- alder >80 år
- perifer iltsaturation <90% trods iltbehandling
Til fælles akutmodtagelse (FAM):
- diffust symptombillede eller lav sandsynlighed for lungeemboli (inkl. Well’s score <2)
- stabil hæmodynamik (systolisk blodtryk ≥100 mmHg, puls <110/min og perifer iltsaturation >90%)
- fravær af EKG-forandringer (ingen betydende arytmi eller højresidig belastning)
Differentialdiagnostik ved akut åndenød
| Figur 40.6: Differentialdiagnostiske overvejelser ved akut indsættende åndenød |
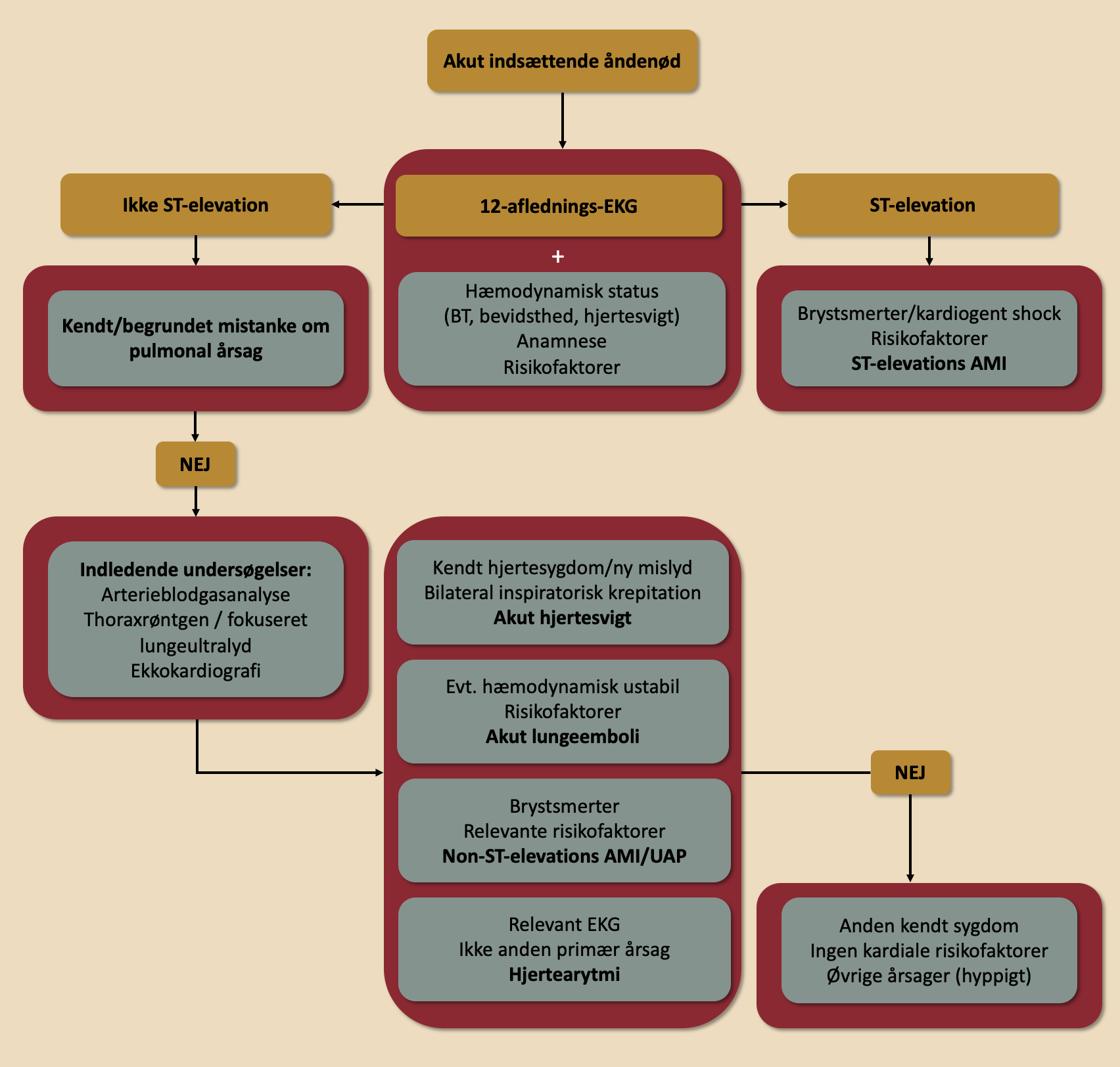 |
| *systolisk og/eller diastolisk venstre ventrikel dysfunktion |
Tabel 40.5: Differentialdiagnoser til akut indsættende åndenød |
|
40.3 Takykardi, bradykardi og synkope
Visitation ved arytmi
For takykardi og bradykardi følger visitationen nedenstående skemaer. Det væsentligste kriterium for direkte visitation til hjertemedicinsk regi er hæmodynamisk ustabilitet eller ventrikulær takykardi, 3⁰ AV-blok, 2⁰ AV-blok Mobitz type 2, 2⁰ AV-blok med fast overledning (f.eks. 2:1) samt øvrige arytmier med oplagt pacemakerindikation og kendt iskæmisk hjertesygdom og/eller hjertesvigt.
Hæmodynamisk ustabile patienter kendetegnes ved:
- systolisk blodtryk <90 mmHg og/eller
- påvirket bevidsthedsniveau og/eller
- svær åndenød og/eller
- brystsmerter
Der henvises i øvrigt til NBV kapitlerne:
Kapitel 17: Supraventrikulær takykardi
Kapitel 18: Ventrikulær arytmi
Kapitel 19: Pacemakerbehandling
| Figur 40.7: Visitation ved takykardi (hjertefrekvens >100/min) |
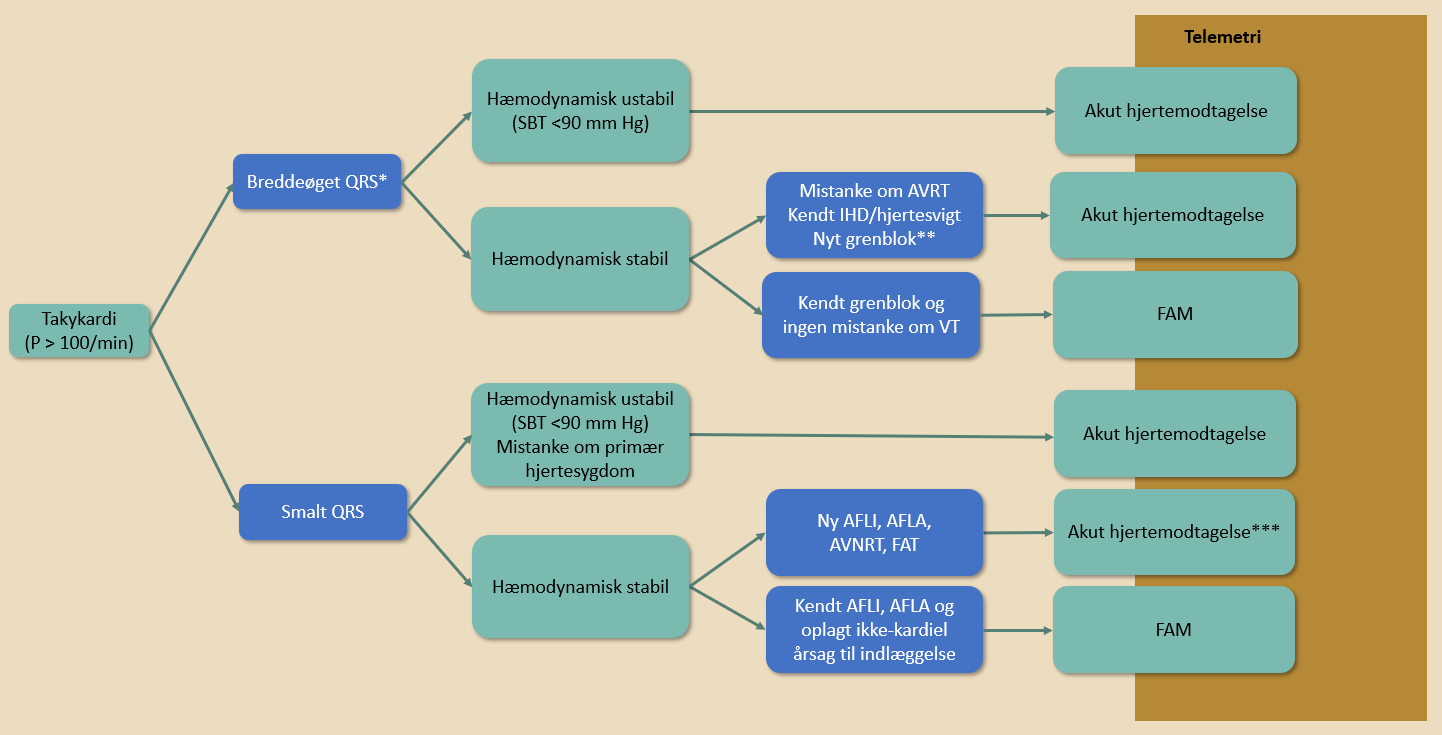 |
| P: Puls, SBT: systolisk blodtryk, AVRT: atrioventrikulær re-entry takykardi, IHD: iskæmisk hjertesygdom, VT: ventrikulær takykardi, AFLI: atrieflimren, AFLA: atrieflagren, AVNRT: atrioventrikulær nodal re-entry takykardi, EAT: ektopisk atrial takykardi * Kan evt. henvises til ambulant udredning eller afvente indlæggelse til dagen efter, dog fortrinsvis efter konference med modtagende afdeling. Det bør overvejes, om der er indikation for antikoagulationsbehandling (Se Kapitel 14: Antikoagulansbehandling). |
| Figur 40.8: Visitation ved bradykardi (hjertefrekvens <50/min) |
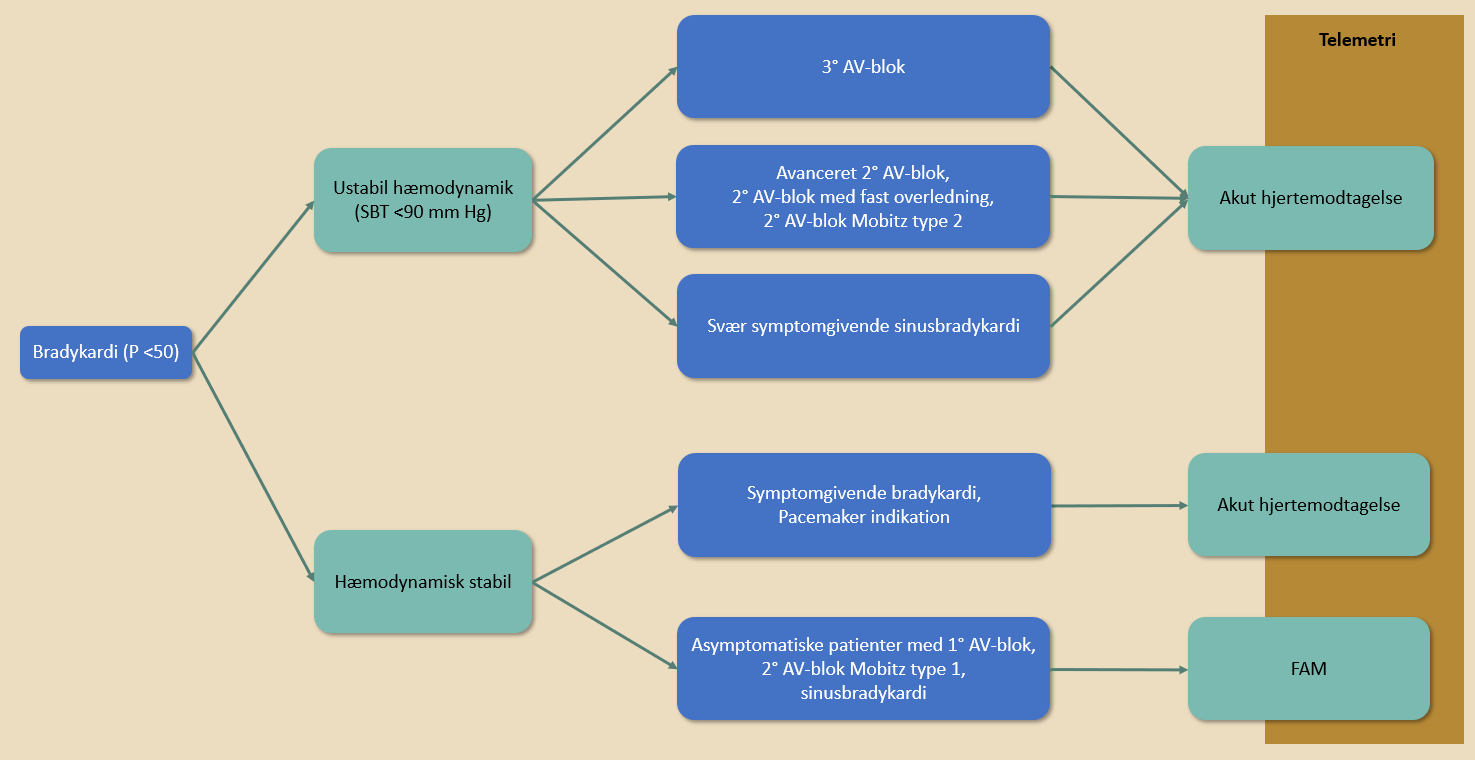 |
| P: Puls, SBT: systolisk blodtryk Symptomgivende bradykardi, som kan behandles med pacemaker, er defineret i Kapitel 19: Pacemakerbehandling. * Patienter med ustabil hæmodynamik og oplagt pacemaker indikation skal indlægges på en afdeling der kan implantere pacemaker. |
| Figur 40.9: Visitation ved synkope |
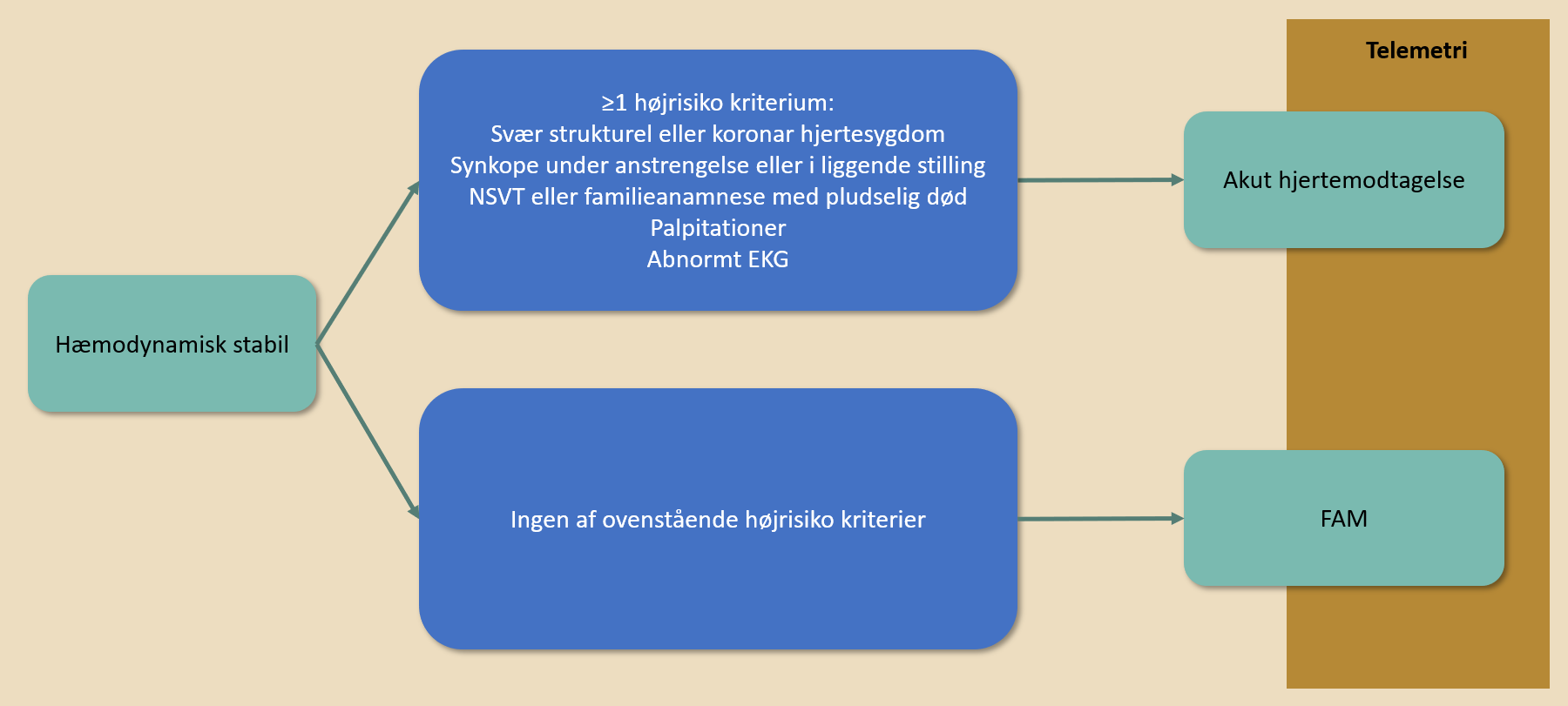 |
| NSVT: non-sustained ventrikulær takykardi |
For synkope gælder følgende:
Til akut hjertemodtagelse:
Foruden ovennævnte højrisikokriterier i Figur 40.9 (strukturel hjertesygdom, synkope i liggende eller siddende stilling eller under anstrengelse, non-sustained ventrikulær takykardi, familieanamnese, palpitationer) taler nedenstående abnorme EKG fund for kardialt betinget synkope:
- persisterende sinusbradykardi, atrieflimren med frekvens <40/min eller atrieflimren med regelmæssig frekvens
- sinusarrest >3 sekunder
- 2⁰ AV-blok (Mobitz type II) eller 3⁰ AV-blok
- alternerende højre og venstre grenblok
- ventrikulær takykardi
- langt QT-interval (>500 millisekunder)
- pacemakerdysfunktion
- iskæmi
- kardiomyopatiforandringer eller ionkanalsygdomme (Brugada syndrom, arytmogen højre ventrikel kardiomyopati eller hypertrofisk kardiomyopati)
Til fælles akutmodtagelse (FAM):
Fravær af ovennævnte højrisikokriterier, dvs.:
- hjerteraske
- oplagt vasovagal synkope
- normalt EKG
- kendt epilepsi
- oplagt anden årsag (f.eks. blødning, traume)
Alle synkopepatienter, indlagt til observation på mistanke om kardial synkope, bør telemetriovervåges.
Differentialdiagnostik ved mistanke om synkope
| Figur 40.10: Differentialdiagnostiske overvejelser ved mistanke om synkope |
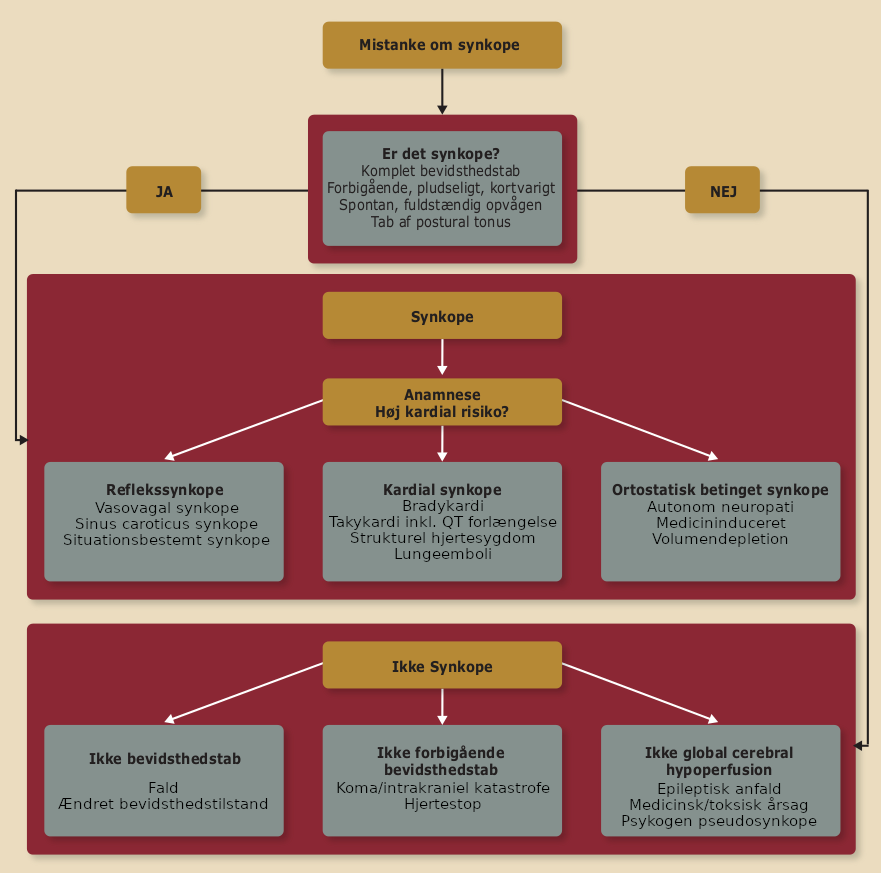 |
Tabel 40.6: Anamnese og undersøgelser ved synkope | ||
Anamnese | Objektiv undersøgelse | Parakliniske undersøgelser |
|---|---|---|
|
|
|
For detaljer vedrørende:
- Takykardi, se Kapitel 18: Ventrikulær arytmi, Kapitel 17: Supraventrikulær takykardi, eller Kapitel 15: Atrieflimren og atrieflagren
- Bradykardi og sinus caroticus synkope, se Kapitel 19: Pacemakerbehandling
- Reflekssynkope, kardial synkope eller ortostatisk betinget synkope, se Kapitel 23: Synkope
Særligt om pacemaker/implanterbar cardioverter defibrillator (ICD):
De fleste patienter med pacemaker/ICD-enhed vil falde ind under de eksisterende visitationsretningslinjer for takykardi, bradykardi og synkope. Patienter med problemer, som hidrører pacemaker/ICD, bør typisk konfereres med implanterende hjerteafdeling. Der henvises i øvrigt til relevante kapitler i NBV:


