36. Idrætsudøvere og hjertesygdom
36.1 Indledning
En fysisk aktiv livsstil forebygger kardiovaskulær sygdom, og idrætsudøvere har generelt en lavere risiko for hjertesygdom og lever længere end fysisk inaktive personer. Atrieflimren er en undtagelse, idet atrieflimren forekommer væsentligt hyppigere blandt idrætsaktive midaldrende mænd.
Hyppigste årsager til kardiologisk vurdering af idrætsudøvere:
- vurdering af kardiale symptomer i forbindelse med idræt
- asymptomatiske, men arveligt disponerede til præmatur hjertesygdom eller pludselig død
- vejledning om fysisk aktivitet ved kendt hjertesygdom
- screening for hjertesygdom på foranledning af idrætsorganisationer før deltagelse i konkurrencesport (omend det ikke anbefales af DCS) og ikke gøres i offentligt regi
Betegnelsen idrætsudøver bruges i dette kapitel for alle der er fysisk aktive, fra motionister til eliteniveau. De største differential diagnostiske udfordringer (fysiologisk tilpasning vs. patologisk tilstand) findes hos idrætsudøvere, der træner på eliteniveau indenfor sportsgrene, der kræver en høj grad af udholdenhed (se Figur 36.5), dvs. som typisk træner med høj intensitet mere end 6-8 timer ugentligt.
Formålet med dette kapitel er at:
- øge den diagnostiske sikkerhed
- adskille fysiologisk tilpasning fra patologi
- kvalificere rådgivningen af idrætsudøvere
- kvalificere vejledningen ved kendt hjertesygdom med ønske om at være fysisk aktiv
I uafklarede tilfælde anbefales henvisning til sportskardiologisk klinik eller klinik for arvelige hjertesygdomme.
36.2 Udredningsalgoritme
| Figur 36.1: Flowchart for udredning ved screening af asymptomatiske idrætsudøvere (fra DCS rapport: Screening af unge idrætsudøvere i Danmark (2010)) |
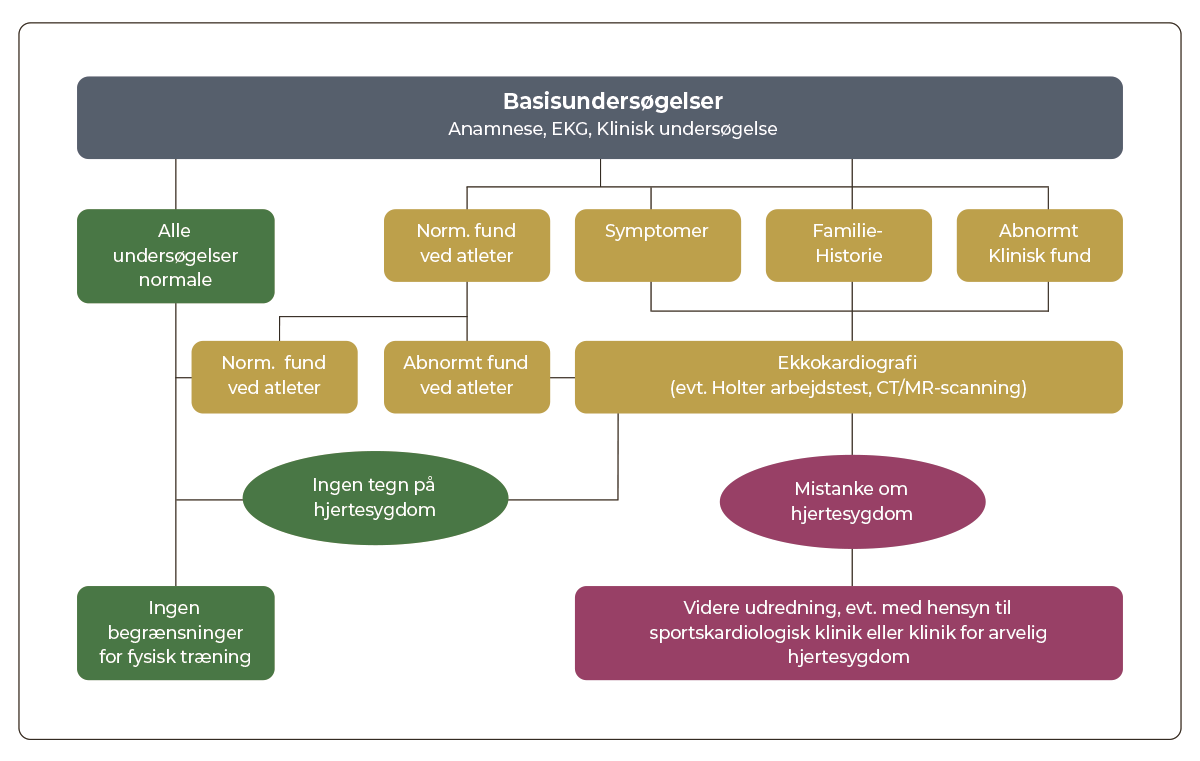 |
Den symptomatiske idrætsudøver bør udredes som alle andre patienter.
Ved anstrengelsesudløste symptomer uden oplagt årsag, forsøges symptomerne reproduceret ved en arbejdstest. Det er vigtigt at teste idrætsudøveren til maksimal formåen, dette gøres bedst ved en VO2max test.
Ved abnorme fund uden sikre tegn på hjertesygdom, ”gråzone idrætsudøvere”, bør det overvejes, om idrætsudøveren skal følges ambulant m.h.p. om der over tid udvikles tegn på manifest hjertesygdom.
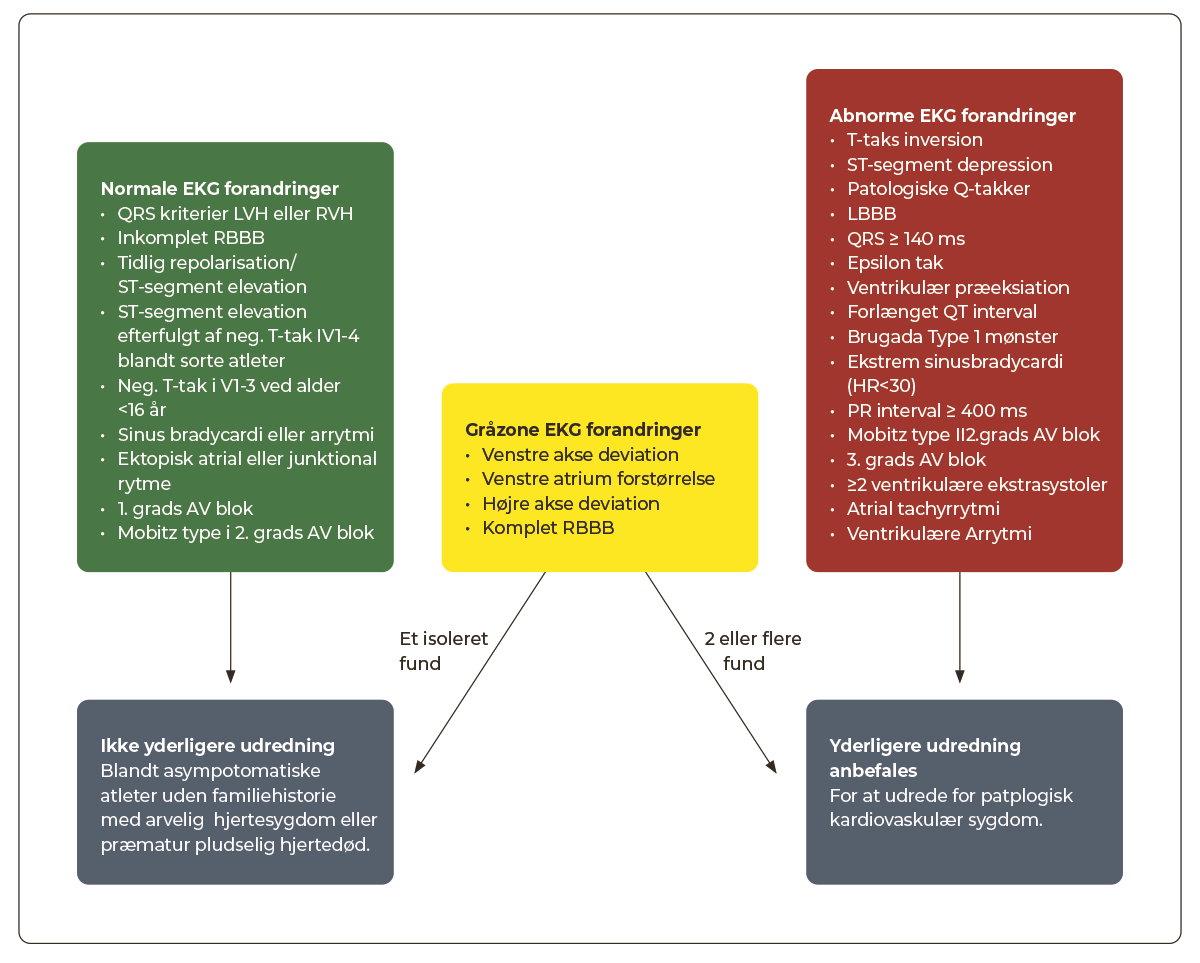
36.3 Vurdering af EKG
Hvile-EKG i 12 afledninger er en nøgleundersøgelse af idrætsudøveren, ved såvel screening som ved kardiale symptomer. Udfordringen ved vurdering af EKG er, at træning kan inducere en række EKG-forandringer, der kan være svære at adskille fra det patologiske EKG, se Figur 36.2.
| Figur 36.2: Adskillelse af normale og abnorme fund i hvile-EKG blandt asymptomatiske idrætsudøvere |
|
36.4 Vurdering ved ekkokardiografi
Den ekkokardiografiske standardundersøgelse af idrætsudøvere følger de generelle anbefalinger (se NBV Kapitel 37, Ekkokardiografi). Men for at kunne adskille fysiologisk adaptation fra en patologisk tilstand er det nødvendigt at kende den normale tilpasning, der kan ses som respons på hård fysisk træning. Graden af forandring afhænger af en række faktorer, se tabel 36.1.
| Tabel 36.1: Parametre af betydning for vurdering af den ekkokardiografiske undersøgelse |
|
| Adapteret fra ”British Society of echocardiography” (BSE) efter aftale med forfatter og selskab samt tilpasset danske forhold. |
Vurdering af systolisk og diastolisk funktion er afgørende, hvis ekkokardiografiske LV-målene er større end angivet i Figur 36.36.3 og det anbefales at følge algoritmen i Figur 36.36.3:
| Figur 36.3: Vurdering og udredning af venstre ventrikel ved ekkokardiografi |
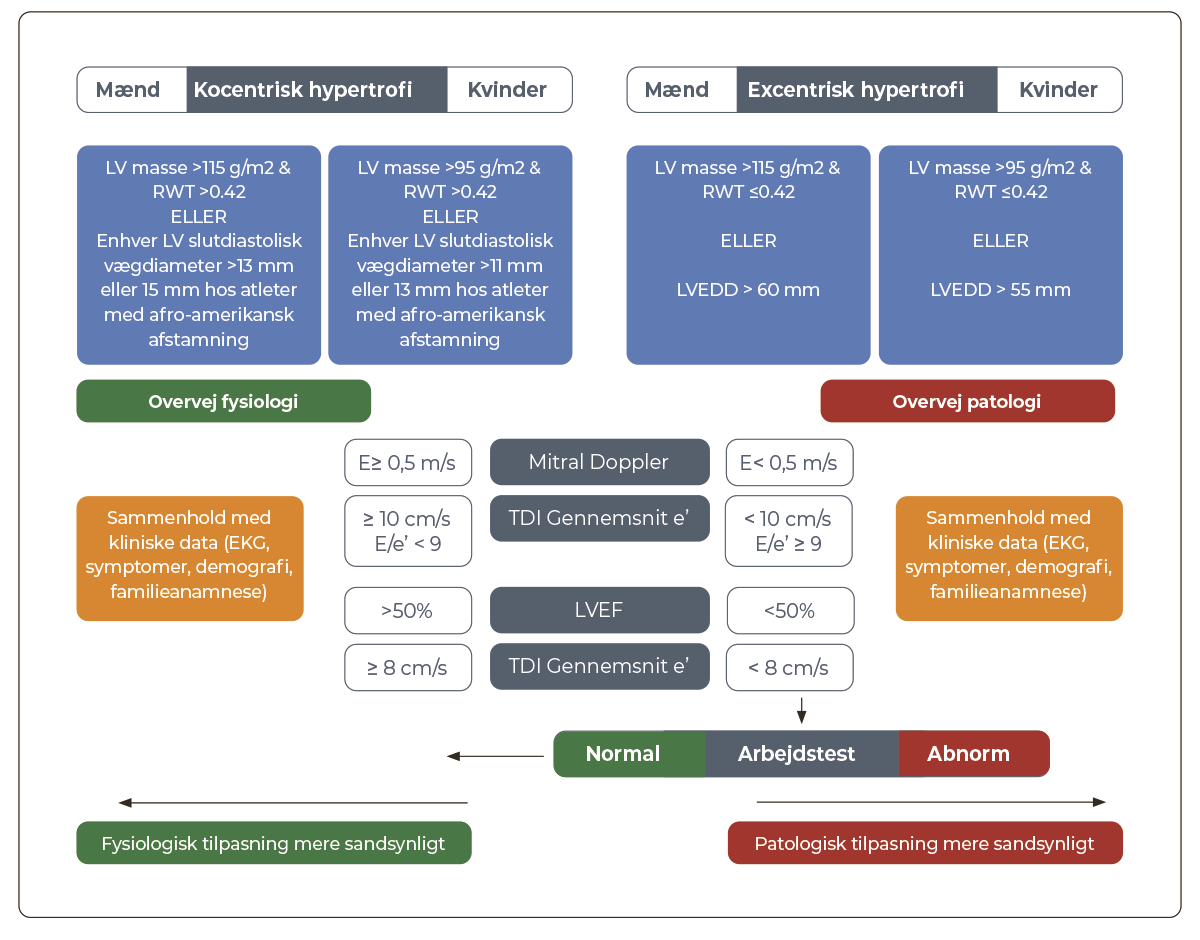 |
Adapteret fra BSE efter aftale med forfatter og selskab samt tilpasset danske forhold (BSE guidelines 2018) RWT: Relative wall thickness (se beregning ovenfor under BSA i Tabel 36. 36.1). |
Idrætsudøvere med svær excentrisk hypertrofi kan have let reduceret systolisk funktion i hvile, som normaliseres ved anstrengelse. Dette kan typisk udredes ved ergometer-stress ekkokardiografi. Idrætsudøvere har til gengæld altid normal diastolisk funktion med bl.a. meget høje e’-værdier. Derudover kan supplerende strain mål bidrage til at adskille fysiologisk fra patologisk remodellering.
Vurdering af højre ventrikel (RV) ved ekkokardiografi har begrænsninger, og kan specielt give differentialdiagnostiske udfordringer for idrætsudøvere, hvor RV ofte er dilateret. Nedenstående algoritme (Figur 36.4) kan anvendes, men hvis der samlet set er mistanke om patologi, er MR-scanning af hjertet afgørende i udredningen.
| Figur 36.4: Vurdering og udredning af højre ventrikel ved ekkokardiografi |
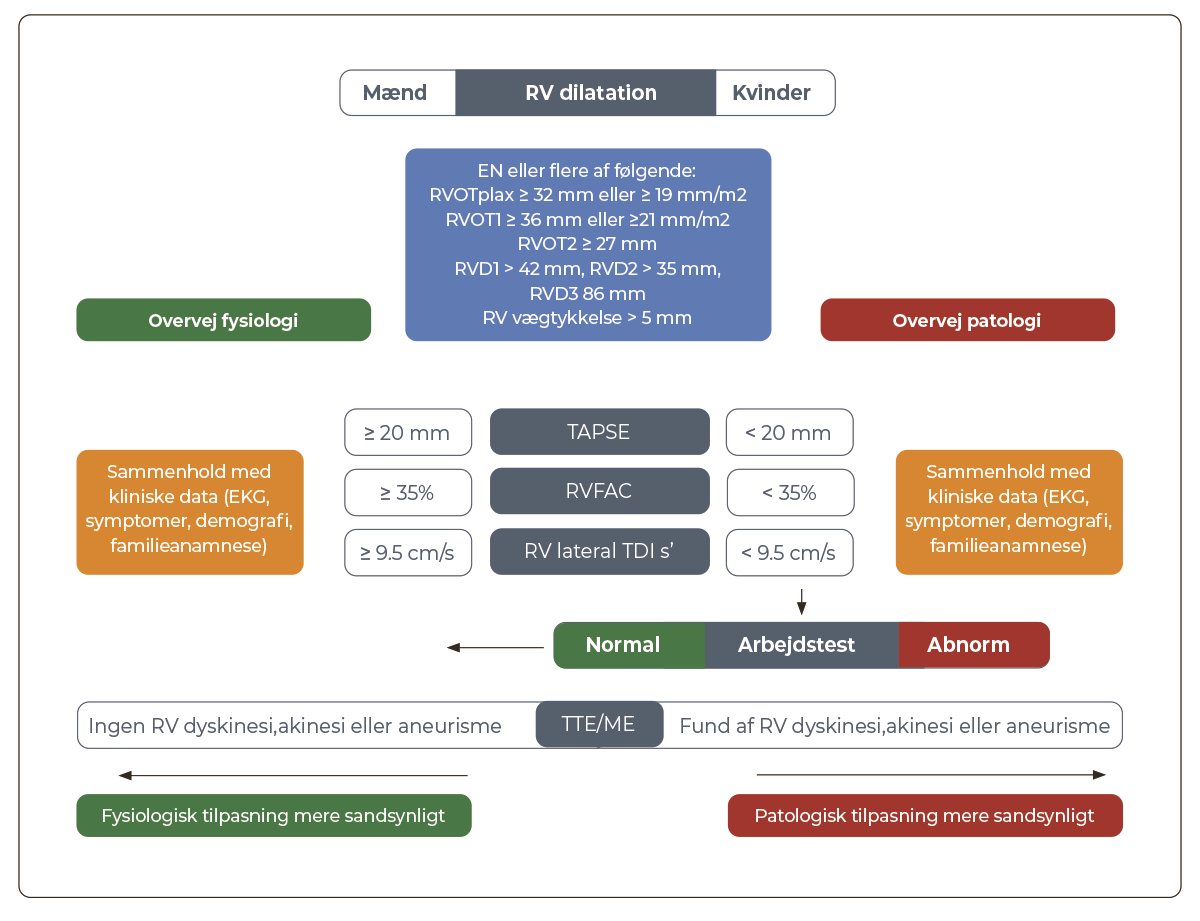 |
| Adapteret fra BSE efter aftale med forfatter og fagligt selskab og tilpasset danske forhold |
Normalt vil den excentriske remodellering som følge af hård fysisk træning påvirke begge ventrikler, derfor vil mistanke om abnormt dilateret højre ventrikel (RV) forudsætte, at RV ≥ LV i apikalt 4 kammer vue. Hvis indblikket er sparsomt, eller hvis der fortsat er mistanke om abnorm højre ventrikel, oftest med differentialdiagnosen ARVC, anbefales en supplerende MR-scanning af hjertet på lav indikation.
36.5 Symptomer
36.5.1 Synkope/nærsynkope
Synkope og nærsynkope er hyppigt forekommende blandt idrætsudøvere (ca. 6% over en periode på fem år), men bør altid medføre overvejelse om kardial årsag. Det er særlig vigtigt at skærpe opmærksomheden, hvis synkopen sker under anstrengelse (<1% af synkoper blandt idrætsudøvere). Anstrengelsesudløst synkope bør føre til hurtig udredning, evt. umiddelbar indlæggelse, og der bør udredes for mulig arytmi og evt. strukturel hjertesygdom som bagvedliggende årsag. Indtil udredningen er afsluttet, anbefales at idrætsudøveren afstår fra at dyrke sport. Da anstrengelsesudløst synkope er det alvorligste symptom, gennemgås det mere udførligt end de øvrige symptomer.
Udredning ved anstrengelsesudløst synkope, gentagne synkoper og synkoper, der ikke er velforklaret af anden årsag (reflekssynkope eller lign.) eller af formodet neurologisk genese:
- anamnese inkl. præcision af omstændigheder:
- +/- prodromer (sved, kvalme, opkastning, utilpashed, palpitationer, brystsmerter, dyspnø)
- enkeltstående vs. flere synkoper, varighed, tilstand/provokerende faktorer umiddelbart før (f.eks. høje lyde, svømning i koldt vand; obs. langt QT-syndrom eller catecholaminerg polymorf ventrikulær takykardi (CPVT)), (f.eks. feber; obs. Brugada syndrom), (f.eks. thoraxtraume; obs. commotio cordis)
- synkopevarighed, faldtraume ved synkope og tilstand umiddelbart efter synkope
- evt. medicinforbrug og stimulanser.
- familiære dispositioner til præmatur død og hjertesygdom
- klinisk undersøgelse med fokus på evt. kardiale mislyde
- 12-afledningers EKG.
- 48 timers telemetri.
- biokemi: Hæmoglobin, elektrolytter, evt. fibrin-D-dimer og koronarmarkører.
- ekkokardiografi.
- arbejdstest, hvis fortsat uafklaret. Det anbefales om muligt at foretage testen med den type træning, som udløste synkope, og idrætsudøveren bør presses til maksimum, om muligt ved direkte måling af VO2max
- eventuelt CT-angiografi, hvis koronarkar-anomali mistænkes (særligt ved anstrengelses-relaterede symptomer).
- eventuelt hjerte-MR, hvis der er mistanke om strukturel hjertesygdom som f.eks. arytmogen højre ventrikel kardiomyopati (ARVC) og/eller gråzoneforandringer ved ekkokardiografi.
- eventuelt elektrofysiologisk undersøgelse ved begrundet mistanke om arytmi som årsag til synkope.
- eventuelt anlæggelse af implanterbar loop-recorder (ILR) ved sjældne anfald og uden anden oplagt forklaring, dvs. ved fortsat mistanke om arytmi som årsag. For øvrige detaljer henvises til NBV Kapitel 23: Synkope.
36.5.2 Brystsmerter
Brystsmerter blandt idrætsudøvere er ofte et uspecifikt symptom, der skyldes ikke-kardiale årsager som gastroøsofageal refluks, astma eller muskulo-skeletale forhold, men bør altid vurderes i forhold til mulig kardial årsag. Sædvanligvis vil der være tale om ikke-anginøse smerter, som f.eks. sekunders varende stik eller jag, stillingsafhængige eller respirationssynkrone smerter. I denne vurdering bør indgå, om smerterne er anstrengelsesrelaterede, og om der er andre ledsagende kardiale symptomer, familiære dispositioner, EKG-forandringer og/eller klinisk mistanke om lungeemboli. De vigtigste differential diagnostiske overvejelser (kardiovaskulære) ved brystsmerter blandt idrætsudøvere er: Kardiomyopati, perimyokarditis, koronarkar-anomali (vurderes ved CT-angiografi), iskæmisk hjertesygdom, aortastenose, mitralprolaps og aortadissektion.
36.5.3 Åndenød/reduceret arbejdskapacitet
Anstrengelsesudløst åndenød blandt idrætsudøvere er oftest af ikke-kardial årsag, f.eks. anstrengelsesudløst astma eller provokerbar laryngeal obstruktion (exercise induced laryngeal obstruction (EILO)) med følgesymptomer som hvæsen og hoste. Ved mistanke om kardial årsag bør kardiomyopati/hjertesvigt og lungeemboli overvejes. Ved samtidig mislyd overvejes klappatologi (bicuspid aortaklap/aortastenose eller -insufficiens, mitralprolaps), eller medfødt hjertesygdom (oftest ASD, sjældent VSD). Coarctatio aortae ses oftest i kombination med bicuspid aortaklap og da med samtidig (OE-)hypertension, evt. abdominal angina og udtrætningssymptomer fra underekstremiteterne.
36.5.4 Palpitationer
Den hyppigste årsag til palpitationer i hvile blandt idrætsudøvere er ekstrasystoler, som forsvinder under anstrengelse. Specielt blandt midaldrende mandlige idrætsudøvere ses atrieflimren op til fem gange hyppigere end blandt aldersmatchede ikke-idrætsudøvere.
Initial udredning af idrætsudøvere med atrieflimren omfatter, som hos alle andre, udelukkelse af metaboliske, elektrolytmæssige og strukturelle årsager. Derudover om der er tegn på Wolff-Parkinson-White (WPW) i EKG. Ved tegn på WPW (også asymptomatisk) overvejes henvisning til elektrofysiologisk undersøgelse mhp. evt. ablation, særligt indiceret ved påvist atrieflimren.
Behandling af ”lone paroxysmal atrial fibrillation” bør tage udgangspunkt i idrætsudøverens symptomer, anfalds hyppighed, alder og træningsniveau (obs. overtræning kan i sig selv udløse atrieflimren). Nogle idrætsudøvere kan mindske parasympatisk (typisk natlig) udløst atrieflimren ved at reducere træningsmængden. Antiarytmisk behandling tolereres generelt dårligt og er ikke velundersøgt hos idrætsudøvere.
Betablokker-behandling reducerer maksimal arbejdskapacitet og kan sjældent gennemføres ved meget lav hvilepuls. Derudover er det i visse sportsgrene på WADA's liste over forbudte stoffer (doping) (https://www.wada-ama.org, eller antidoping.dk).
Flecainid har teoretisk set en god effekt ved vagal udløst atrieflimren, men en potentiel proarytmisk effekt under høj sympatisk aktivitet/høj hjertefrekvens begrænser brugen. ”Pill-in-the pocket” tilgang kan overvejes, men der anbefales 48 timers pause fra fysisk træning efter indtagelse af Flecainid.
Amiodaron anvendes sjældent pga. de potentielt alvorlige langtidsbivirkninger.
P.g.a. den hyppige intolerance og/eller modvilje mod medicinsk antiarytmisk behandling, kan lungevene-ablation blive et attraktivt behandlingstilbud på et tidligt tidspunkt. Med hensyn til øvrige arytmier følges vanlige retningslinjer.
36.6 Mislyd
Diastolisk mislyd bør altid udredes med ekkokardiografi, herunder obs. for Marfan syndrom med aortarodsdilatation og aortainsufficiens. Accidentelle, systoliske mislyde som normalvariant (typisk svag, rumlende over pulmonalen, styrke ≤2) er hyppigt forekommende blandt idrætsudøvere. Ved betydende systolisk mislyd blandt yngre idrætsudøvere bør der ekkokardiograferes med følgende differential diagnostiske overvejelser: Mitralprolaps, bicuspid aortaklap med stenose, hypertrofisk obstruktiv kardiomyopati og medfødt hjertesygdom som f.eks. ASD eller VSD.
36.7 Risikovurdering og vejledning omkring fortsat deltagelse i sportsaktivitet
Når en diagnose stilles, bør vejledning omkring eventuel deltagelse i sportsaktivitet gives i forhold til den konkrete diagnose. For patienter med iskæmisk hjertesygdom, hjertesvigt, arteriel hypertension og hjerteklapsygdom henvises til nyere europæiske anbefalinger, som resumeres nedenfor. Ved arvelig hjertesygdom henvises til anbefalingerne i den kliniske rapport om arvelig hjertesygdom fra 2013. For øvrige hjertesygdomme, f.eks. primære arytmier, findes der ikke nedskrevne danske anbefalinger, men der henvises til følgende holdningspapirer fra ESC: Recommendations for participation in leisure-time physical activity, Part II og Pre-participation cardiovascular evaluation for athletic participants to prevent sudden death. I øvrigt henvises til ”2020 ESC guidelines on Sportscardiology and Exercise in Patients with Cardiovascular Disease”. Vejledning af atleter i forhold til fortsat deltagelse i sportsaktivitet afhænger af: diagnosen, risikostratificering, fremlæggelse af viden og risici med atlet og fælles beslutningstagen inklusiv eventuel initiering af behandling samt plan for opfølgning. Det pointeres at viden i forhold til hjertesygdom og risiko ved fysisk aktivitet oftest er konsensusbaseret, hvorfor vejledning hyppigt beror på en individuel samlet vurdering. Generelt vil den asymptomatiske motionist der træner indenfor Sundhedsstyrelsens anbefalinger uhyre sjældent skulle begrænses. Sværere bliver det, når der er tale om eliteatleter indenfor udholdenhedssportsgrene samt det stigende antal af ekstremidrætsudøvere (ugentlig træningsmængde typisk >10 timer). Faktorer der anbefales at indgå i den samlede vurdering er:
- symptomer i forbindelse med fysisk anstrengelse
- familieanamnese
- typen af sportsaktivitet
- sportsdisciplin (se figur 36.5) herunder også risiko ved synkope i forbindelse med svømning, dykning, motorsport m.m.
- type af idrætsudøver i forhold til antal timer/uge og på hvilket niveau (elite/motionist)
Den efterfølgende gennemgang af de hyppigste diagnoser er anført med grad af anbefaling og evidensniveau ud fra ”2020 ESC Guidelines on Sports Cardiology and Exercise in Patients with Cardiovascular Disease”.
| Figur 36.5: Opdeling af sportsdiscipliner i forhold til den kardiovaskulære påvirkning |
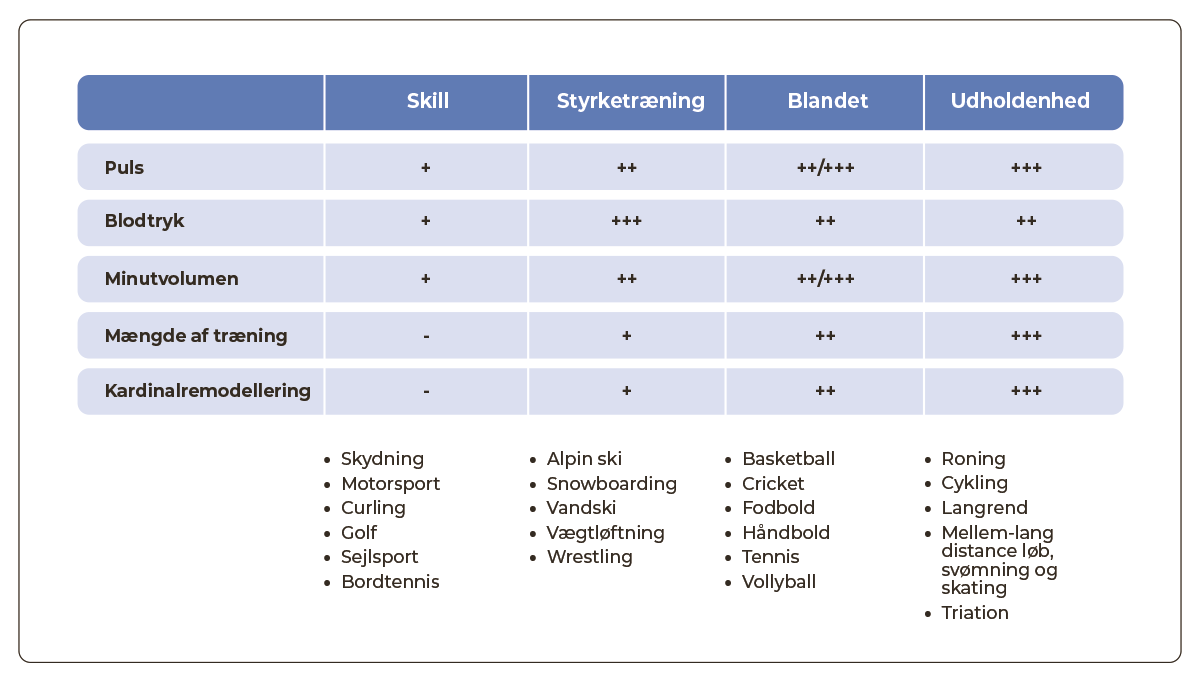 |
Der anbefales sjældent ”grounding” ved uspecifikke symptomer eller uspecifikke fund - men der anbefales altid en afklaring heraf.
36.7.1 Patienter med kronisk koronart syndrom (KKS)
Fysisk træning er en vigtig del af forebyggelsen og rehabiliteringen af alle patienter med KKS. Patienter, der er fuldt revaskulariserede og som har LVEF >50%, kan efter gennemført rehabiliteringsforløb deltage i al fysisk træning. Deltagelse i konkurrencesport med hård statisk og dynamisk belastning kan tilrådes efter individuel vurdering og under forudsætning af hændelsesfri arbejdstest og god kontrol af risikofaktorer. Restriktioner for langvarig intens udholdenhedstræning som f.eks. ironman- og maraton-konkurrencer kan være relevante.
Stabile patienter, som ikke er fuldt revaskulariserede, kan motionere til angina-grænsen, men har en lille øget risiko ved konkurrencesport og specielt ekstremsport (f.eks. ironman og maratonløb).
36.7.2 Patienter med kronisk hjertesvigt
Patienter med kronisk stabilt/medicinsk velbehandlet hjertesvigt med velreguleret blodtryk bør generelt tilskyndes til fysisk aktivitet, og træningsprogrammer har veldokumenteret effekt på fysisk kapacitet og livskvalitet, samt en mindre effekt på mortalitet og hjertesvigtsrelateret hospitalisering. Sportsdeltagelse forudsætter optimal behandling i overensstemmelse med guidelines og høj funktionsstatus sv.t. NYHA I. Høj-intensitets sport inkl. konkurrencesport anbefales ikke for patienter med HFrEF (LVEF <40%).
36.7.3 Patienter med arteriel hypertension
Arteriel hypertension forekommer med en prævalens på 3% blandt yngre idrætsudøvere, stigende med stigende alder. Egnethed til fysisk anstrengelse vurderes i forhold til, om BT er velreguleret (<135/85mmHg), andre risikofaktorer, organpåvirkning, og om der er associeret sygdom (f.eks. atrieflimren, KKS, cerebrovaskulær sygdom, PAD m.m.). Hvis BT er velreguleret, er der generelt ingen restriktioner.
36.7.4 Patienter med hjerteklapsygdom og/eller aortopati
Kongenit hjerteklapsygdom afficerer 1-2% af unge, hvoraf mange aspirerer til deltagelse i konkurrencesport. For idrætsudøvere er den hyppigste hjerteklap problemstilling bicuspid aortaklap (BAV), evt. kombineret med dilatation af aorta ascendens/aortainsufficiens, eller mitralprolaps med varierende grad af mitralinsufficiens. Mistanken rejses typisk ved stetoskopi og evalueres ved ekkokardiografi, som samtidig giver basis for individuel rådgivning. Håndtering af sportsaktive unge med hjerteklapsygdom kræver en struktureret tilgang med fokus på symptombyrde, funktionskapacitet, type og struktur af klapsygdommen, den afledte effekt på venstre ventrikels struktur og -funktion, og evt. påvirkning af pulmonaltrykket.
Asymptomatiske individer med mindre klapabnormiteter kan deltage i al form for konkurrencesport, mens rådgivning af individer med moderat til svær hjerteklapsygdom kræver en vejledende ergometer stress-test (med udgangspunkt i sportsgrenen) som viser god funktionskapacitet inkl. LVEF ≥50% og er uden myokardieiskæmi, hæmodynamisk påvirkning eller arytmi.
Idrætsudøvere, som er opereret for hjerteklapsygdom, kan genoptage træning efter to måneder, forudsat at venstre ventrikel-funktion og funktionskapacitet er bevaret. Ved indopererede mekaniske klapper med afledt AK-behandling bør kamp- og anden kontaktsport frarådes p.g.a. blødningsrisiko. For alle andre er der ingen restriktioner.
Anbefalinger for fysisk træning ved aortopati afhænger af ætiologi (f.eks. har Marfan syndrom højere risiko end bicuspid aortaklap med associeret aortopati), graden af aortadilatation (visualisering af hele aorta ved CT eller MR-scanning), blodtryk og typen af sport (generelt anbefales lav til moderat intensitets udholdenhedstræning). Ved aortadilatation <40 mm af lav risiko ætiologi med velreguleret BT (<130/80mmHg) kan udholdenhedstræning også anbefales på konkurrenceniveau efter individuel vurdering. Mere restriktive anbefalinger ved stigende grad af aortadilatation og højrisiko-ætiologi.
36.7.5 Patienter med pacemaker (PM) eller ICD
Generelt er der ingen begrænsninger for fysisk træning for PM-patienter. Dog vil man ved anlæggelse anbefale, at PM implanteres modsat den dominante arm for idrætsudøvere, der dyrker sport som badminton, tennis m.fl. på højt niveau. Endvidere kan kontaktsport give risiko for læsion/displacering af PM eller ledninger. For patienter med ICD gælder samme forhold, men med hensyn til fysisk træning retter sportsanbefalingerne sig til den underliggende sygdom. Det er dog påvist, at der er risiko for et øget antal appropriate og inappropriate stød for ICD-patienter, der dyrker sport med høj intensitet.
36.7.6 Patienter med perikardie- og/eller myokardie-sygdom
Der kom i 2019 ESC-anbefalinger for patienter med kardiomyopati, perikarditis og myokarditis, de hyppigste er gennemgået nedenfor. For detaljeret gennemgang henvises til de respektive kapitler i NBV (NBV Kapitel 8, Myokardiesygdomme og NBV Kapitel 9, Perikardiesygdomme). For arvelige ionkanalsygdomme samt primære arytmier henvises til Kapitel 15-18 (Atrieflimren og atrieflagren; Kardiovertering af atrieflimren/-flagren; Supraventrikulær Takykardi og Ventrikulær Takykardi).
Infektion med SARS-CoV-2 kan i sjældne tilfælde (<2% af screenede eliteatleter) medføre perikarditis og myokarditis, men også vacciner imod COVID-19 kan medføre perimyokarditis.
Efter COVID-19 infektion med milde symptomer anbefales træningspause indtil 24 timer uden symptomer. Den efterfølgende uge trænes langsomt op til vanligt funktionsniveau. Hvis der under genoptagelse af træning opstår brystsmerter eller arbejdskapaciteten ikke kan øges til vanligt niveau, bør egen læge kontaktes. Reduceret arbejdskapacitet i denne situation er ofte forklaret af påvirket lungefunktion.
36.7.6.1 Perikarditis
Perikarditis har i sig selv en god prognose for fuldstændig remission indenfor 1-3 måneder. 20-30% har samtidig myokarditis, og denne kombination har en dårligere prognose. Idrætsudøvere med tegn på aktiv perikarditis anbefales at undlade konkurrenceidræt. Efter isoleret perikarditis uden væsentlig feber, symptomer eller perikardieeksudation, og afsluttet antiinflammatorisk behandling, kan sport genoptages indenfor 1 måned. I modsat fald efter individuel vurdering.
36.7.6.2 Myokarditis
Myokarditis er en risikofaktor for pludselig død blandt idrætsudøvere. Tilstanden præsenterer sig typisk ved tegn på hjertesvigt, arytmi eller brystsmerter, især ved samtidig perikarditis. Tilstanden forudgås hyppigt af viralia. Koronarmarkører vil være forhøjede.
Risiko for pludselig død/livstruende arytmi er ikke proportionel med udbredelsen af myokardieskade eller troponin-niveau, om end venstre ventrikel dysfunktion er en vigtig prædiktor for dårligt outcome.
Der er set dødsfald hos patienter med normal venstre ventrikelfunktion, og det er derfor svært at afgøre, hvornår risikoen for pludselig død er svundet. Derfor anbefales idrætsudøvere generelt at afholde sig fra fysisk træning i 3-6 mdr. efter diagnose. MR-scanning af hjertet kan anvendes til at sandsynliggøre myokardit diagnosen og kan også få betydning prognostisk i forhold til træningsanbefalinger. Genoptagelse af træning bør først ske, når idrætsudøveren er asymptomatisk og 1) venstre ventrikel funktion er normaliseret 2) koronarmarkører er normaliseret og 3) 24-timers Holter-monitorering og 4) arbejdstest ikke viser nogen klinisk relevante arytmier.
36.7.6.3 Hypertrofisk kardiomyopati (HCM)
Der er ikke noget, der tyder på, at sygdommen forekommer hyppigere blandt idrætsudøvere, men forandringer som følge af hård fysisk træning kan give differential diagnostiske udfordringer:
Forandringer, der tyder på diagnosen HCM, og ikke fysiologisk tilpasning til hård fysisk træning:
- EKG: Negative T-takker, ST depression og Q-takker infero-lateralt
- TTE: Asymmetrisk hypertrofi, udløbsobstruktion, venstre ventrikel slutdiastolisk vægtykkelse >15 mm, venstre ventrikel lumen versus vægtykkelse (RWT) > 0,5
Risikovurdering i forhold til fysisk aktivitet:
Der er en øget risiko for pludselig død ved HCM, men uden sikker relation til fysisk aktivitet. Idrætsudøvere med HCM, der ønsker at dyrke sport på elite/konkurrence niveau, bør diskutere risiko med en kardiolog. Risikofaktorer, der internationalt anses for kontraindikationer er:
- overlevet hjertestop
- uforklaret synkope
- anstrengelsesudløst ventrikulær takykardi
- høj femårs risiko vurderet ud fra ESC score (>6%) *
- tegn på betydende udløbsobstruktion (hvile LVOT-gradient >50mmHg)
- abnormt BT-respons på arbejde (<20mmHg stigning)
*Forbehold for brug af ESC-risiko score til eliteatleter pga. kardial remodellering.
Omvendt er der international konsensus om, at idrætsudøvere med mild klinisk byrde af HCM, lav ESC score* og voksen alder, kan deltage i alle typer sport efter individuel vurdering med det forbehold, at sportsgrene, hvor synkope kan få fatale konsekvenser (fx svømning og motorsport) frarådes. Det anbefales dog at de fortsat følges i arv- eller sportskardiologisk klinik.
Der er yderst begrænset viden om genotype positive, fænotype negative idrætsudøvere, men de synes at udgøre en lavrisikogruppe i forhold til fysisk aktivitet.
36.7.6.4 Arytmogen højre ventrikel kardiomyopati (ARVC)
Sygdommen kan medføre livstruende ventrikulære arytmier, som kan trigges af fysisk aktivitet. Diagnosen baseres på forandringer elektrofysiologisk, anatomisk og klinisk (se kriterier i NBV Kapitel 8, Myokardiesygdomme)
Forandringer, der tyder på diagnosen ARVC, og ikke fysiologisk tilpasning til hård fysisk træning:
- EKG: Negative T-takker i V1-3, ”low voltage” i ekstremitetsafledninger samt negative T-takker anterolateralt og inferiort
- TTE: Dilateret højre (og/eller venstre) ventrikel med lokaliserede forandringer (udtynding, hypokinesi og/eller aneurismer) oftest lokaliseret mere i udløbs- vs. indløbsdel af højre ventrikel. Ved mistanke suppleres altid med MR scanning af hjertet
Risikovurdering i forhold til fysisk aktivitet:
Deltagelse i konkurrencesport er forbundet med både tidligere debut af sygdom og større risiko for livstruende ventrikulære arytmier. Derfor anbefales det, at idrætsudøvere med ARVC afstår fra konkurrencesport. Idrætsudøvere, der er genotype positive, fænotype negative, anbefales ligeledes at stoppe konkurrencesport. Fysisk aktivitet med lav intensitet (Borg skala <12) 150 min/uge, øget til moderat intensitet (Borg skala <14) hvis uden risikofaktorer. Risikofaktorer er tidl. SCD, uforklaret synkope, betydelige strukturelle forandringer, >500 VES/24 timer og tegn på komplekse ventrikulære arytmier under fysisk træning. Idrætsudøvere med isolerede EKG-forandringer, der tyder på ARVC, skal følges klinisk, men anbefales ikke begrænset i fysisk aktivitet.
36.7.6.5 Dilateret kardiomyopati (DCM)
Milde fænotyper af DCM med moderat LV-dilatation og LVEF på 50 % kan udgøre en differential diagnostisk udfordring overfor den fysiologiske adaptation, der ses ved udholdenhedssport. LV-dilatation ved DCM er dog ofte mere sfærisk end ved sportsinduceret remodellering, og der vil som hovedregel være nedsat diastolisk funktion og lavere arbejdskapacitet end forventet ved stress-test. Hos udholdenheds-idrætsudøvere kan der være let nedsat LVEF i hvile (<50 %), men LV bevarer normal projektil form, og der vil være god diastolisk funktion og høj arbejdskapacitet ved stress-test. Som regel vil samtlige hjertekamre være præget af balanceret dilatation.
Restriktioner i forhold til sport for DCM-patienter er blevet lempet i den seneste ESC sports guideline fra 2020.
Asymptomatiske DCM-patienter uden ventrikulære arytmier kan uanset LVEF træne lav- til moderat intensitetstræning på motionsniveau. Ved vejledning i forhold til konkurrencesport lægges vægt på at patient også har LVEF>40%, uden betydende arvævsdannelse ved MR, kan øge LVEF 10-15% under arbejde og ikke har høj-risiko genotype lamin A/C eller filamin C).
Der er begrænset viden om genotype positive (undtagen lamin A/C eller filamin C), fænotype negative idrætsudøvere, men hvis der foreligger normal hjerte-MR og fravær af arytmi ved stress-test og Holter-monitorering, kan de deltage i al konkurrencesport under løbende opfølgning.
36.8 DCS`s versus ESC’s holdning til screening af idrætsudøvere for skjult hjertesygdom
ESC’s anbefaling for ”pre-participation examination” (PPE) af alle konkurrence-idrætsudøvere, er bl.a. baseret på undersøgelser, der viser en højere dødelighed blandt yngre idrætsudøvere i alderen 12-35 år.
Dødsårsagerne var arvelige strukturelle hjertesygdomme som HCM, ARVC, DCM samt ionkanalsygdomme (langt/kort QT og Brugada syndrom). Disse sygdomme kan give tidlige EKG-forandringer og forventes at kunne diagnosticeres før evt. fatale hændelser.
DCS har ikke delt denne holdning, bl.a. understøttet af et dansk studie, der viser, at dødeligheden ikke er højere blandt yngre idrætsudøvere end aldersmatchede ikke-fysisk aktive. Til gengæld anbefaler DCS, at førsteledsslægtninge til patienter med arvelig hjertesygdom tilbydes udredning, og tilsvarende at førsteledsslægtninge til personer, der dør pludseligt og uventet af en hjertesygdom – eller formodet hjertesygdom - før 50års-alderen, tilbydes udredning.
DCS henleder yderligere opmærksomheden på, at over halvdelen af de idrætsudøvere, der døde under fysisk anstrengelse, havde haft hjertesymptomer forud for deres død, men at disse symptomer var blevet negligeret. Dette skærper vigtigheden af at reagere på - og udrede - idrætsudøvere med hjertesymptomer for mulig underliggende hjertesygdom.