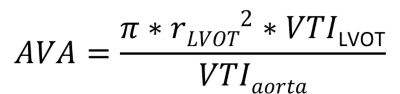37. Ekkokardiografi
37.1 Transtorakal ekkokardiografi (TTE)
37.1.1 Indledning
Alle patienter skal have påmonteret elektrokardiogram (EKG) elektroder, så der ses et tydeligt EKG signal med veldefinerede QRS-komplekser og hjerterytmen noteres (sinus rytme, atrieflimren, pacing). Generelt bør der optages et til to repræsentative loops for hver sekvens, som ønskes gemt og tre ved atrieflimmer eller anden uregelmæssig rytme. Ved color Doppler optagelser anbefales at color scale indstilles til ca. 60cm/s, og ved pulsed wave (PW) og continuous wave (CW) Doppler optagelser anbefales sweep speed på 75-100mm/s. Patientens højde og vægt skal altid registreres evt. suppleret med måling af blodtryk. Ved udmåling af dimensioner anbefales, at der udmåles på frosne 2D billeder, og at der måles fra ”inner edge” til ”inner edge”. Dette er i overensstemmelse med anbefalingerne fra European Association of Cardiovascular Imaging og American Association of Echocardiography.
En standard ekkokardiografi bør som minimum indeholde de optagelser der er beskrevet i Appendix 37.1. samt Appendix 37.2.
37.1.2.1 Parasternalt længdesnit og tværsnit
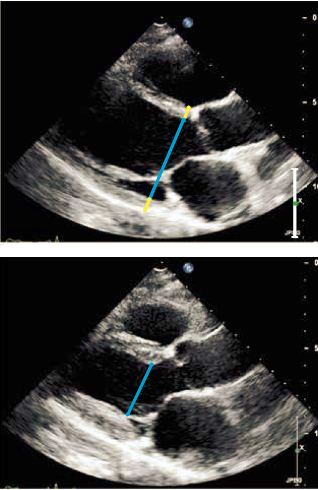
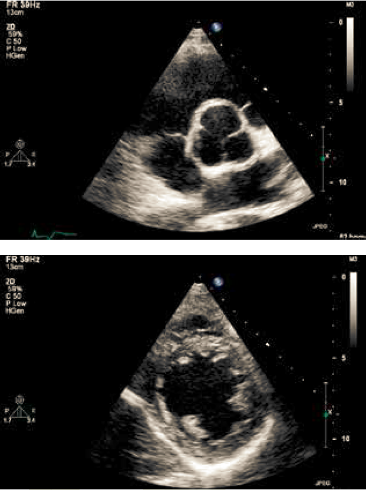
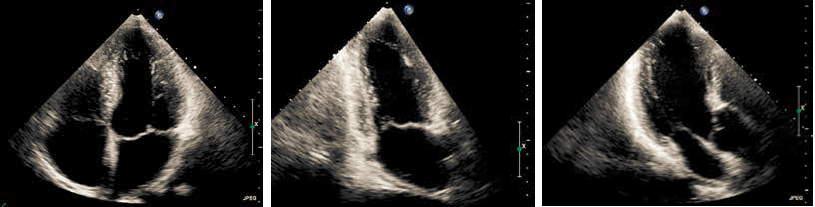
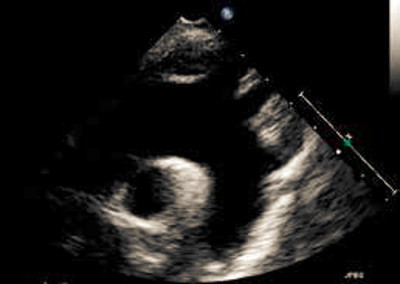
Det parasternale længdesnit (PLAX) (Figur 37.1) anvendes til udmåling af ventrikeldimensioner (Afsnit 37.1.2.2). Derefter placeres color Doppler på mitralklap og aortaklap. Ved mere end triviel insufficiens bør denne kvantificeres (Afsnit 37.1.6). Fra PLAX roteres 90⁰ med uret på chordaniveau til parasternalt tværsnit (SAX). Som minimum optages loop på papillærmuskelniveau, men det anbefales at der suppleres med loops på mitral-klapniveau, chorda-niveau og evt. ned mod apex. Transduceren vippes op mod aorta med fremstilling af alle cuspe, hvor der både optages 2D og color Doppler (Figur 37.2).
Figur 37.1: Udmåling af venstre ventrikels dimensioner i parasternalt længdesnit. Øverst: Slutdiastolisk. Nederst: Slutsystolisk |
|
Figur 37.2: Parasternalt tværsnit på niveau med aortaklap (øverst) og papillærmuskel (nederst) |
|
37.1.2.2 Venstre ventrikel størrelse og geometri
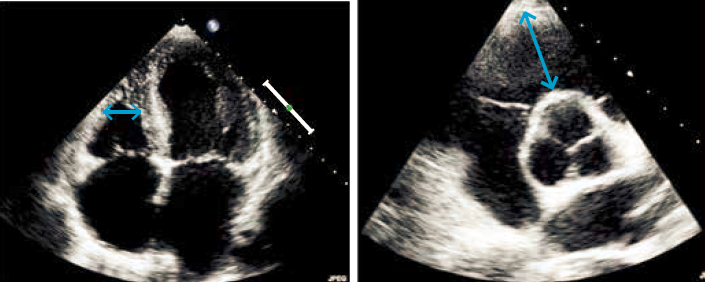
Venstre ventrikels dimensioner udmåles i PLAX på frossent 2D billede. Ventriklens vægtykkelse og diameter måles vinkelret på ventrikelseptum idet det sikres, at trabecula septomarginalis ikke medregnes i ventrikelseptums tykkelse. Aksen placeres svarende til spidsen af mitralfligene (Figur 37.1). Den største diameter findes i diastolen efter mitralklappen er lukket, mens den mindste diameter i systolen måles når aortaklappen lukker (Figur 37.1). Venstre ventrikels masse estimeres vha. formlen:
LV-masse = 0,8 • (1,04 • [(LVIDd + PWd + IVSd)3 – (LVIDd)3]) + 0,6g
Den beregnede masse indekseres for kropsoverflade. Vejledende referenceværdier for venstre ventrikels størrelse og masse kan ses i Appendiks 37.2. Præcisionen af LV-massebestemmelsen kan øges ved at anvende 3D ekkokardiografi.
Yderligere klassifikation af venstre ventrikel hypertrofi kan foretages ved at beregne relativ vægtykkelse (RWT = 2 • PWd/LVIDd), hvorved ventrikelgeometrien kan inddeles i koncentrisk hypertrofi (RWT >0,42) henholdsvis excentrisk hypertrofi (RWT ≤0,42).
37.1.2.3 Aorta
Ved udmåling af aorta foretages målingerne i det parasternale længdesnit. Aortas dimensioner måles slutdiastolisk. Ved standardundersøgelsen måles i sinus Valsalva, hvor der er tilgængelige referenceværdier (Devereux et al. AJC 2012). Ved specifik undersøgelse af aorta (fx morbus Marfan og Turner) og ved dilatation af aorta ascendens foretages supplerende måling af aortaannulus diameter (aortaklappens hængselpunkt), sinotubulære overgang, samt største aorta ascendens diameter med angivelse af afstand fra annulus (Figur 37.3). Aortas dimension afhænger af alder, køn og kropsoverflade.
Figur 37.3: Parasternalt længdesnit med zoom af aorta ascendens og markering af standardmål |
|
37.1.2.4 Pulmonalklappen og truncus pulmonalis
Pulmonalklappen vises uden farver i parasternalt tværsnit. Ofte skal transduceren vinkles lidt mere anteriort og lidt mere lateralt. Color Doppler placeres over pulmonalklappen. Med CW måles hastigheden ud af truncus pulmonalis. Ved hastigheder væsentlig over 1m/s kan PW bruges til at identificere, hvor accelerationen sker. Den største diameter af truncus pulmonalis kan evt. måles ca. 2cm distalt for klapniveau, slutsystolisk (Figur 37.4).
Figur 37.4: Parasternalt tværsnit med fokus på pulmonalklappen og truncus pulmonalis |
|
37.1.3.1 Apikale standardprojektioner
Man starter med 2D billeder i form af apikalt 4 kammer, 2 kammer og længdesnit (Figur 37.5). Lodlinjen i alle 3 billeder skal svare til venstre ventrikels længdeakse. Der fokuseres på at rotere omkring venstre ventrikels længdeakse, at undgå falsk apex, og det sikres at venstre atrium åbnes helt således, at det er muligt at udmåle venstre atriums maximale volumen. Sekvensen gentages med color Doppler og signalet skal fylde så meget, at man kan se om farvesignalet når bunden af atriet. Ved mere end triviel insufficiens bør denne kvantificeres (Afsnit 37.1.6).
|
37.1.3.2 Venstre ventrikels systoliske funktion
Der bør altid foreligge en vurdering af venstre ventrikels uddrivningsfraktion (LVEF). LVEF kan bestemmes på talrige måder, som dog alle er behæftet med usikkerhed. Den endelige vurdering af LVEF bør således vurderes på basis af såvel kvantitative mål kombineret med det visuelle indtryk.
Den systoliske funktion af venstre ventrikel kan vurderes ved forskellige metoder, men de mest hyppige er visuel subjektiv vurdering (eye-balling), Simpson’s biplan metode, global longitudinal strain (GLS) og wall motion score index (WMSI).
Eye-balling LVEF bedømmes ud fra en samlet visuel vurdering af den systoliske funktion visualiseret i forskellige plan, og beror i høj grad på erfaring og mesterlære fra mere erfarne kolleger. I tvivlstilfælde anbefales at supplere med én eller flere af de andre kvantitative metoder.
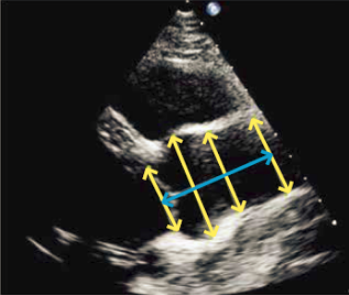
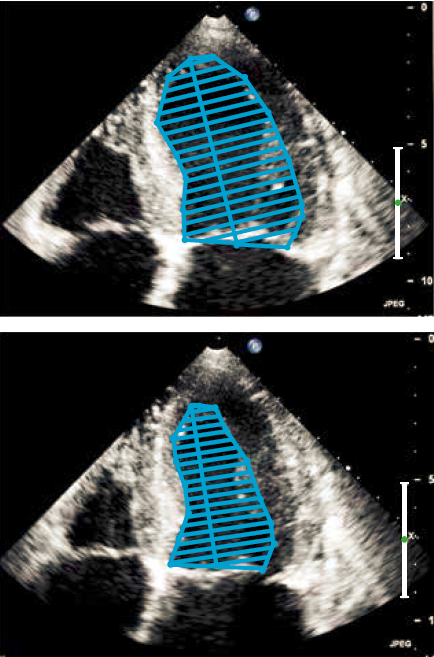
Ved Simpson’s biplan metode traces endokardiet i slutsystole og slutdiastole i 2- og 4 kammerbilledet (Figur 37.6). Pr. tradition medtages papillærmuskulatur som en del af volumen (traces ikke), og arealet mellem mitralplanet og den atriale side af mitralfligene medregnes som en del af venstre ventrikels volumen. Præcisionen af LVEF-bestemmelsen kan øges ved at anvende 3D ekkokardiografi, og bestemmelse af LVEF ved planimetri bliver i stigende grad automatiseret af ultralydsapparaterne. Ved nedsat indblik kan med fordel suppleres med ekkokontrast.
GLS målt ved 2D speckle tracking kan give en objektiv vurdering af den regionale og globale systoliske myokardiedeformation. Deformation er afterload, preload og aldersafhængig, og der foreligger ikke konsensus om eksakte normalværdier, dog må absolutte værdier mere negative end -18% regnes for at være normale. GLS er ofte mere følsomt overfor mindre fald i systolisk funktion og er mere reproducerbart end LVEF er, og kan derfor med fordel bruges til at følge patienter over tid for at detektere små fald i den systolisk funktion.
Hos patienter med iskæmisk hjertesygdom og regional hypo- eller akinesi kan LVEF estimeres ved bestemmelse af wall motion score index (WMSI) hvor hjertet oftest opdeles i 16 segmenter. Det bruges i dag sjældent og der henvises til www.ekkokardiografi.dk for nærmere beskrivelse af metoden.
Slaglængde målt i venstre ventrikels udløbsdel (LVOT) (areal af PW-Doppler signal, Velocity Time Integral (VTI)) er direkte proportional med slagvolumen og en slaglængde på 18-22cm vil ofte indikere et normalt slagvolumen, mens værdier
Figur 37.6: Planimetri til bestemmelse af venstre ventrikels volumen i slutdiastole og slutsystole samt beregning af LVEF |
|
37.1.3.3 Venstre ventrikels diastoliske funktion
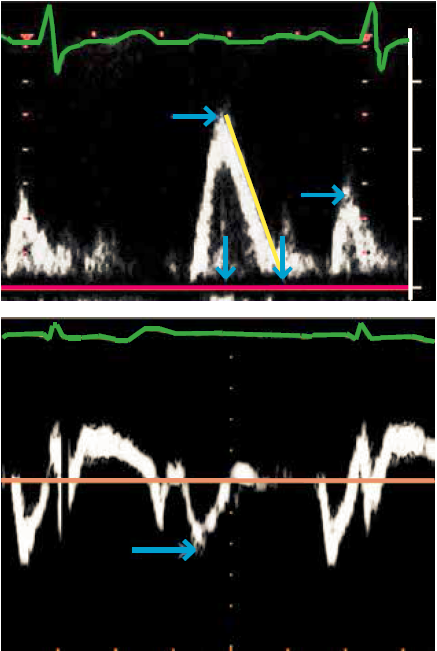
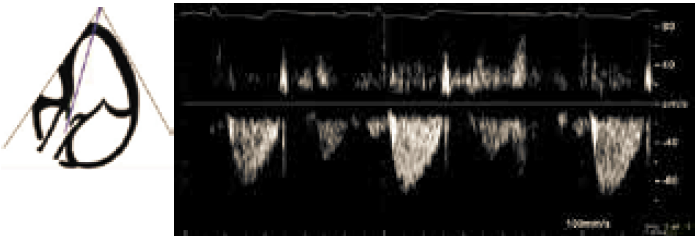
Til vurdering af ventrikelfyldning registreres mitral inflow med PW-Doppler i modificeret 4 kammer billede idet transduceren flyttes lidt lateralt for at sikre at der måles parallelt med flowretningen. Sample volume placeres ved spidsen af mitralfligene i diastole. Gain reduceres mest muligt for at undgå støj. Fra inflow-profilen bestemmes den højeste tidlige hastighed (E-tak), og dennes deceleration ved ekstrapolation til grundlinjen hvor der tages udgangspunkt i den første tredjedel af E-hældningen, samt den sene atriale hastighed (A-tak) og forholdet mellem hastighederne, E/A ratio, beregnes (Figur 37.7). I apikalt 4 kammer billede udføres også PW-vævsdoppler registrering af den laterale og/eller septale vævshastighed på hver side af mitralklappen med sample volume placeret indenfor 1cm af vedhæftningen af fligene i mitralannulus. På optagelsen måles den højeste tidlige diastoliske hastighed (første negative tak efter afslutning af T-takken i EKG) e’, og E/e’ ratio beregnes.
37.1.3.4 Venstre atriums størrelse
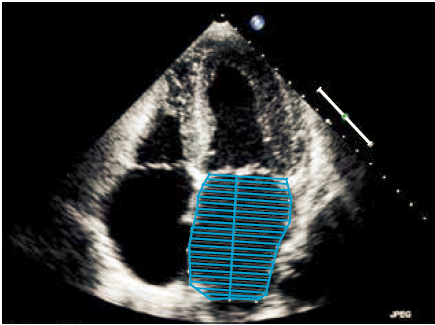
Venstre atrium forstørres mest udtalt i længdeaksens retning, volumenmåling af atriet giver derfor et mere pålideligt udtryk for evt. forstørrelse af venstre atrium end måling af dimensionen. Atriets volumen kan bestemmes slutsystolisk ved planimetri. Pulmonalvener, et evt. atrieseptum aneurisme og venstre aurikel medtages ikke. Der måles til mitralklappens hængselpunkt således at arealet mellem mitralplanet og mitralklapfligene ikke medregnes til venstre atriums volumen (Figur 37.8).
Figur 37.8: Planimetri af venstre atrium. Se tekst for detaljer |
|
37.1.3.5 Apikale 5 kammer billede
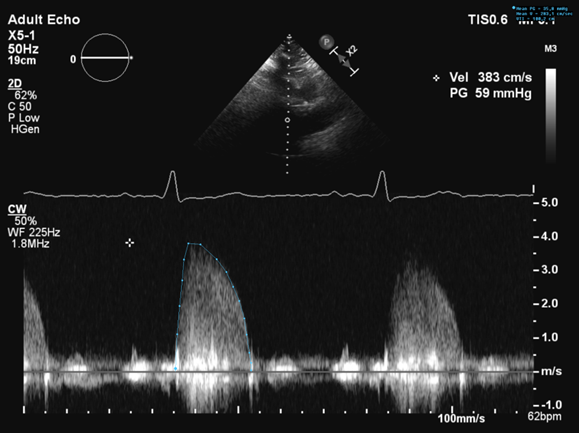
Fra 4 kammer vippes transduceren lidt posteriort, så ultralydssektoren vipper anteriort og gennemskærer aorta (5 kammer projektion Figur 37.9). Color Doppler placeres over aorta for at se retningen af den udadgående jet samt for at se størrelsen af en evt. insufficiens. Der fortsættes med CW-Doppler gennem aorta, hvor man måler peak hastighed. Ved hastighed >2.5 m/s estimeres aortaklaparealet (se Afsnit 37.1.5). Der kan evt. suppleres med PW-Doppler med tracer placeret i LVOT (bl.a. til beregning af slaglængde (se Afsnit 37.1.3.2).
Figur 37.9: Apikalt 5 kammer billede og CW-optagelse gennem aorta |
|
37.1.3.6 Modificeret 4 kammer billede med fokus på højre ventrikel
For at fremstille højre hjertehalvdel rykkes transduceren medialt til et modificeret 4 kammer billede. Et loop optages med fokus på højre ventrikel og tricuspidalklappen, hvilket gentages med color Doppler for at finde en eventuel tricuspidalinsufficiens. Med CW-Doppler gennem det maksimale farvesignal registreres returgradienten over klappen.
Betinget af højre ventrikels komplekse geometri er alle ekkokardiografiske mål for højre ventrikels størrelse og funktion forbundet med betydelig usikkerhed. Ofte vil det være tilstrækkeligt at rapportere, at der ikke visuelt foreligger forstørrelse af højre ventrikel eller at højre ventrikel fremtræder dilateret og lige så stor som (eller større end) venstre ventrikel, når dette er tilfældet. Som evt. kvantitativt mål til standardundersøgelsen kan højre ventrikels midtventrikulære diameter udmåles slutdiastolisk i det apikale 4 kammer billede på niveau med venstre ventrikels papillærmuskler (Figur 37.10). Ved udredning for højre ventrikel sygdom suppleres med udmåling af dimensionen af højre ventrikels udløbsdel (RVOT) (Figur 37.10).
Patienter som udredes mhp. mitralklapsannuloplastik suppleres evt. med udmåling af diameteren af tricuspidal annulus slutdiastolisk i det modificerede apikale 4 kammer billede.
Figur 37.10: Udmåling af højre ventrikel dimension i apikal 4 kammer billede (venstre) og RVOT-dimension i parasternalt tværsnit (højre) |
|
37.1.3.7 Højre ventrikels systoliske funktion
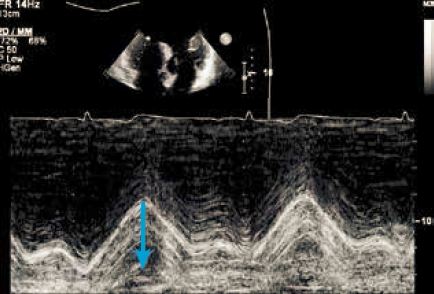
På baggrund af den komplekse geometri og kontraktionsmønster er det ikke muligt kvantitativt at udmåle højre ventrikels uddrivningsfraktion ved ekkokardiografi, og funktionen vurderes oftest ud fra en visuel bedømmelse. Ved mistanke om påvirkning af højre ventrikels funktion anbefales at kvantificere højre ventrikels systolisk funktion ved måling af tricuspidalplanets bevægelsesamplitude i systole: TAPSE (Tricuspid Annular Plane Systolic Excursion). TAPSE måles med M-mode i det modificerede 4 kammerbillede med fokus på højre ventrikel, hvor M-mode cursor placeres i laterale tricuspidalannulus (Figur 37.11).
Der bør også noteres eventuelle regionale kontraktionsforstyrrelser. Der foreligger ikke alderskorrigeret reference værdi for TAPSE men det er velkendt, at TAPSE falder med stigende alder. Erfaringen er, at der måles betydeligt højere værdier hos unge typisk >22 mm.
|
37.1.4.1 Subcostal projektion og vena cava inferior
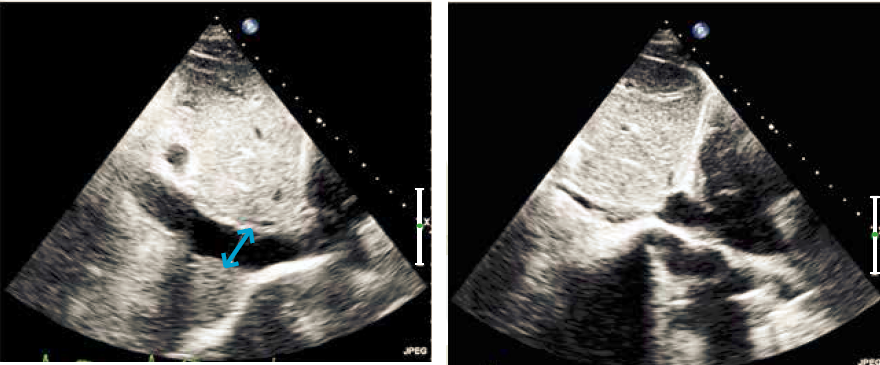
Det subcostale snit er bl.a. velegnet til påvisning af perikardieansamling og ofte er det muligt at se pulmonalklappen, truncus pulmonalis og atrieseptum tydeligt. I tilfælde af perikardieansamling noteres udbredelsen, og størrelsen måles slutdiastolisk. Der suppleres med color-Doppler sv.t. atrieseptum mhp. eventuel ASD. Størrelsen af v. cava inferior måles og der gemmes et loop med flere hjerteslag under respiration eller mens patienten sniffer ind. Den ekspiratoriske diameter og det inspiratoriske kollaps måles 1-2cm fra indmundingen i højre atrium (Figur 37.12). Størrelsen kan anvendes til at estimere trykket i højre atrium. Således har en diameter
Figur 37.12: 2D subcostalt billede af vena cava inferior til bestemmelse af diameter (venstre) og kollaps (højre) |
|
37.1.4.2 Suprasternale projektion (anbefales)
Evt. optages loop med arcus aorta og visualisering af afgangen af halskar. Der bør optages både 2D og color-Doppler som suppleres med CW i aorta descendens (Figur 37.13).
|
37.1.4.3 Højre parasternale vindue (kun ved aortastenose)
Ved aortastenose, især når klappen visuelt ser meget forkalket ud og der opnås lave transvalvulære hastigheder bør der suppleres med transvalvulære hastigheder fra højre parasternale vindue. Patienten lejres i højre sideleje (så langt som muligt) med højre arm bag hovedet. Proben (evt. pencil probe) placeres i højre parasternale vindue og måler CW-Doppler over klappen. Bemærk at hastighederne er rettet imod transduceren og kurverne derfor er positive (Figur 37.14).
Figur 37.14: Højre parasternalt billede med CW-flow over aortaklappen |
|
37.1.5 Aortastenose
Ved mistanke om aortaklapstenose (AS) (max. hastighed over klappen >2,5m/s og/eller morfologiske tegn til klapstenose) foretages kvantitativ Doppler beregning af den maksimale hastighed, middelgradient og klapareal. Klaparealet beregnes vha. ligevægtsligningen (Figur 37.15), hvor diameter af LVOT (målt i PLAX), samt slaglængden i LVOT og gennem aortaklappen indgår (Figur 37.16). Klaparealet kan dog let underestimeres hvis man fx underestimerer LVOT-diameteren, og man bør forholde sig meget kritisk til dette mål ved samtidigt målte lave gradienter.
Diameteren af LVOT måles midtsystolisk ca. 5mm under klapniveau, med fordel fortages dette ved at zoome ind på udløbsdelen. Ved udmåling af LVOT hos patienter med stentede klapproteser (biologiske, mekaniske og TAVI) bør LVOT måles umiddelbart proximalt for stenten.
Ved måling af gradienter bør nøje sikres at den højeste hastighed i LVOT opsøges. Placeres sample volume for langt fra klappen underestimeres hastigheden hvorved sværhedsgraden af aortaklapstenose overestimeres. Der bør anvendes multiple projektioner for at sikre den højeste hastighed igennem klappen. Ofte findes den højeste hastighed i det højre parasternale vindue, (især når der findes et anguleret septum) som derfor altid bør opsøges når der er en mismatch mellem aortaklappens visuelle indtryk og de estimerede hastigheder (se Afsnit 37.1.4.3)
Klapareal beregnes ved ligningen:
|
Som et alternativ til måling af klapareal kan anvendes det dimensionsløse indeks (DVI) som beregnes som slaglængden af LVOT / slaglængden i aorta. Her vil et DVI
Det er centralt at bestemme klapmorfologi samt funktion og dermed fastlægge årsagen til insufficiensen. Således vil en samlet vurdering af mitralinsufficiens ikke være baseret på en enkelt kvantitativ måling, men en integreret vurdering af klapmorfologi, kvantitative mål for sværhedsgrad, betydning for venstre ventrikels størrelse og funktion, venstre atriums størrelse og det estimerede systoliske tryk i højre ventrikel.
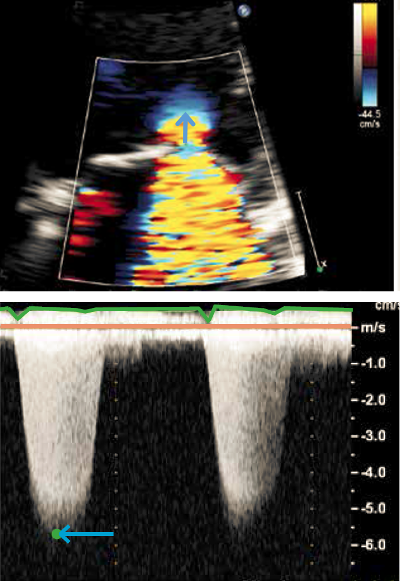
Ved kvantificering af insufficiensen anbefales måling af v. contracta og ERO (Effective Regurgitant Orifice). ERO er som ved aortastenose baseret på ligevægtsligningen og estimeres ved PISA metoden (Proximal Isovelocity Surface Area). Ligevægtsligningen udtrykker, at det maksimale flow (ml/s) gennem utætheden (ERO • Vmax i returflowet) er lig med det maksimale flow (ml/s) gennem PISA skallen (Figur 37.17). PISA skallen opfattes som halvkugleformet med radius (r) som vist i Figur 37.17, og skallen frembringes ved at flytte baseline så aliaseringsgrænsen for den accelererende blodhastighed (Valiasering) før mitralinsufficiensen bliver ca. 40cm/s. Såfremt PISA skallen ikke er tilnærmelsesvis rund kan man forsøge at justere aliaseringsgrænsen. Anvendes ultralydsapparat med mulighed for varians farvekodning slås denne funktion fra ved udmåling af PISA skallen. PISA fremstilles bedst med zoom samt maksimering af color-Doppler frame rate. Det maksimale flow gennem skallen udgør 2 • r2 • Valiasering, Yderligere bestemmes Vmax og slaglængden (VTImi) af insufficiensjettet med CW-Doppler parallelt med jettet, hvorved ERO kan beregnes som:
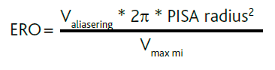 |
Regurgitationsvolumen kan så estimeres ved RV = ERO • VTImi. Metoden er meget udbredt men er behæftet med stor usikkerhed og kan aldrig stå alene. Vurdering og graduering af mitralklapsinsufficiens baseres på en samlet vurdering af morfologi, kammerdilatation og ERO. I tvivlstilfælde kan man overveje at supplere med MR. Måling af udbredelse og størrelse af regurgitationsjet er uegnet til graduering af mitralklapsinsufficiens.
Let | Moderat | Svær | |
|---|---|---|---|
ERO, cm2 | 0,2-0,39 | ≥0,4 | |
RV, ml | 30-59 | ≥60 | |
V. contracta, mm | - | ≥7 | |
LA- og LV-størrelse | Oftest normale | Normale eller let dilaterede | Dilaterede |
37.1.7 Aortainsufficiens
Ved tegn på aortainsufficiens bør denne beskrives og kvantificeres. Morfologien af klappen bestemmes, herunder om den er bicuspid, bevægelighed og grad af sklerose samt evt. vegetationer.
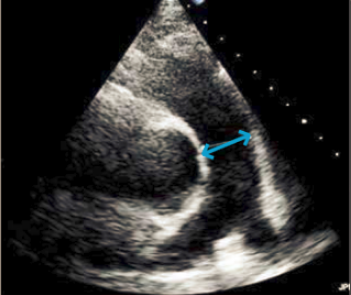
I vurderingen af aortainsufficens indgår om den er excentrisk eller central. Vena contracta, der defineres som den smalleste udbredelse af insufficiensen, måles i et zoomet billede i PLAX. En vena contracta ≥7mm tyder på svær AI.
Pressure half-time måles som hældningen af den descenderende del af insufficiensen på CW-Doppler signalet målt fra et apikalt 5 kammer billede. Den benyttes primært ved akut AI, hvor en pressure half time
Graden af diastolisk retrogradt flow måles i proksimale aorta descendens i suprasternalt billede. Kortvarig retrograd flow tidligt i diastolen er normalt mens holodiastolisk retrogradt flow med slut-diastolisk hastighed over 20cm/s indikerer at insufficiensen er svær.
Endelig vurderes dimensionerne af venstre ventrikel dilatation, ved kronisk svær AI bør LV være dilateret. Ved fortsat tvivl om graden af insufficiens må MR eller TEE overvejes. Ved bicuspid aortaklap bør der screenes for coarctatio.
37.1.8 Mitralstenose
Mitralstenose mistænkes ved fortykkede mitralflige og nedsat åbning af klappen. Hos raske er mitralklaparealet på 4-6cm2. Symptomer optræder typisk ved moderat til svær mitralstenose. Ligesom ved vurderingen af de øvrige klapsygdomme er det væsentligt både at vurdere klapmorfologien, underliggende sygdom samt kvantitative mål for stenosens sværhedsgrad.
Til kvantificering af mitralstenose benyttes måling af meangradienter ved en CW-kurve gennem mitralklappen. En meangradient ≥5mmHg og ≥10mmHg tyder på hhv. moderat og svær MS. Gradienterne er flowafhængige og er usikre ved takykardi og ved højt eller lavt minutvolumen.
Ved reumatisk mitralstenose kan klaparealet estimeres ved pressure half time ud fra hældningen af den descenderende del af E-takken ved en CW-kurve. Klaparealet kan udregnes som 220 divideret med pressure half time. 1,5cm2 og 1cm2 afgrænser moderat hhv. svær mitralstenose. Klaparealet kan også direkte måles ved 3D TEE planimetri.
Graden af venstre atrium dilatation, samt dilatation og trykpåvirkning af højre ventrikel bestemmes også, begge vil som regel være påvirkede ved betydende mitralstenose.
37.1.9 Dobutamin stress ekkokardiografi
Dobutamin er en inodilator med primær β1 effekt samt let α1 og β2 effekt. Sidstnævnte kan medføre vasodilatation og derved blodtryksfald. Den primære effekt er dog øgning af hjertefrekvens samt kontraktilitet af ventriklen, og blodtryksstigning kan også forekomme.
Dobutamin stress ekkokardiografi (DSE) bør foretages på en HSE eller anden afdeling med stor erfaring i undersøgelsen. Undersøgelsen skal foretages under EKG monitorering, pga. risiko for arytmier, samt regelmæssig BT-måling. Risikoen for malign arytmi er beskeden (1-4%), men ikke negligeabel og der skal derfor være en ekstern defibrillator i nærheden. Undersøgelsen afbrydes ved malign arytmi, ved hæmodynamisk ustabilitet samt ved betydende subvalvulær obstruktion.
DSE kan primært bruges til:
- Vurdering af lav-gradient (meangradient) ved aortastenose.
- Vurdering af iskæmisk hjertesygdom. Brugen af DSE på denne indikation kræver meget stor rutine og kræver at der udføres min 250 undersøgelser pr læge om året for at bibeholde tilfredsstillende erfaring. Dette er sjældent muligt i DK og metoden beskrives derfor ikke i detaljer i dette afsnit.
På mistanke om svær AS, kan patienter med AVA 2 og meangradient 2. Før indgift af dobutamin gøres standard ekkokardiografi specielt med fokus på måling af LVOT, slaglængde samt aortaklap slaglængde og Vmax (incl. højre parasternale vindue), ligesom der også bør opnås et godt estimat af LVOT-diameteren.
Der startes med dobutamin indgift (5µg/kg/min) og dosis øges ca. hvert 2-3 minut til en maksimal dosis på 20µg/kg/min (evt. 40µg/kg/min). Flow-reserve er til stede når slaglængden (slagvolumen) øges med 20% og kan genfindes hos ca. 60-70% af populationen. Ved manglende flow-reserve kan undersøgelsen ikke med sikkerhed skelne mellem svær AS og pseudo-svær AS. Såfremt der er flow-reserve og SVI øges til >35ml/m2, vil en fortsat meangradient 40mmHg vil pege for svær AS. Yderligere kan forskelle i AVA eller det dimensionsløse indeks anvendes til differentiering. En fikseret AVA 2 vil være forenelig med svær AS mens en øgning i AVA til >1,0 cm2, vil bestyrke mistanken om pseudo-svær AS (moderat AS).
37.2 Transoesophagal ekkokardiografi (TEE)
37.2.1. Indikationer for TEE
- mistanke om endokarditis
- mistanke om aortadissektion
- mistanke om klapprotesedysfunktion/randlæk
- morfologisk vurdering/kvantificering af klapsygdom, når TTE er utilstrækkelig
- mistænkt trombose i venstre atrium før DC-konvertering/radiofrekvensablation
- kardial embolikilde (se NBV Kapitel 25, Kardial Embolikilde)
- rumopfyldende proces når TTE er utilstrækkelig
- utilstrækkeligt indblik ved TTE
37.2.2 Forberedelse
Før TEE skal indikationen fremgå klinisk og ud fra TTE. Det anbefales, at TEE udføres i samarbejde mellem læge og sygeplejerske. Før undersøgelsen sikres det, at patienten er fastende (min. fire timer) og tørstende (min. to timer), at patienten ikke lider af dysfagi, og at patienten er informeret om undersøgelsens formål og forløb samt om potentielle risici (aspiration og blødning fra evt. øsofagusvaricer). Desuden sikres patientens samtykke.
Intravenøs adgang til sedation anlægges, med fordel i højre overekstremitet, evt. i v. mediana cubiti til kontrastundersøgelse. Puls, blodtryk og iltmætning samt højde og vægt (til beregning af kroppens overfladeareal) registreres før proceduren. Under proceduren monitoreres hjerterytmen (på ultralydsskærmen) og pulsoximetri kontinuerligt. Ved nedsat O2-saturation gives nasal ilttilførsel. Normaliseres iltmætningen ikke, bør afbrydelse af undersøgelsen overvejes. Svælganæstesi anlægges fx med min. 2-3 pust Xylocain mundspray.
Herefter placeres patienten i venstre sideleje og instrueres i synkebevægelse ved nedføring af sonden. Efter evt. tandproteser er fjernet, udstyres patienten med mundstykke og kan suppleres med sedation fx i form af midazolam 2,5 mg i.v. Antidot (flumazenil 0,3 mg = 3 ml) skal være tilgængelig på TEE stuen.
Nogle patienter ønsker at gennemføre undersøgelsen helt uden sedation, men undersøgelsens tekniske kvalitet er ofte bedre med sedation. De vigtigste elementer af ovenstående procedurer bør dokumenteres på fortrykt skema. Generelt bør mindst ét repræsentativt loop registreres digitalt i hver af de anbefalede projektioner og omkring fem hjerteslag for frosne Doppler-optagelser.
37.2.3 Mitralklappen
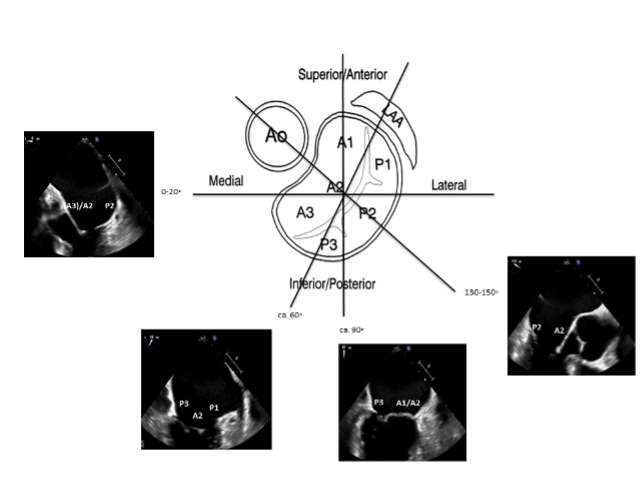
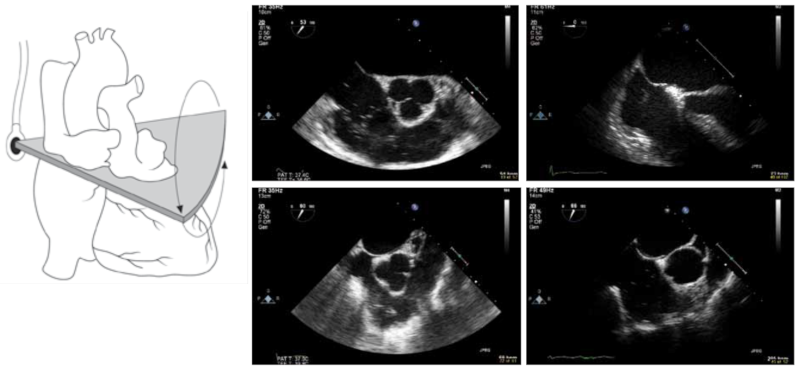
Mitralklappen opsøges i et 4-kammer horisontalsnit (med transduceren i 0°) midt/lavt i øsofagus. Ofte må sondespidsen retroflekteres, således at aortaklappen elimineres fra projektionen. Mitralklappen anbringes i midten af billedsektoren ved at dreje hele sonden om sin længdeakse. Til vurdering af mitralklappen justeres dybden så chordaapparatet også fremstilles. Ved beskrivelse af mitralklappens flige anvendes nomenklaturen resumeret i Figur 37.18 samt Figur 37.19.
Figur 37.18: Inddeling af mitralklappen i tre anteriore og tre posteriore scallops |
|
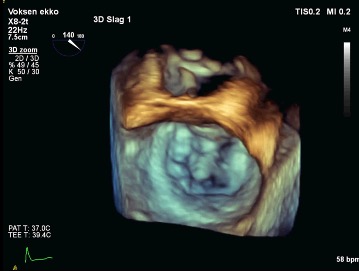
Figur 37.19: 3D fremstilling af mitralklappen fra atriesiden. Aortaklappen roteres opadtil i billedet, hvorved nomenklaturen svarer til diagrammet i figur 37.17a. Fremstiller A2-prolaps |
|
Der optages loops i 2D og med color Doppler i 0° samt ca. 45°, 90°, og 135° (Figur 37.20). Ved mistanke om mitralklapsygdom optages loops i intervaller på ca. 30°. Ved mere end triviel mitralinsufficiens foretages kvantitativ beregning af ERO med PISA metoden. Annulus kan opmåles i systole i et længdesnit (transducer i ca. 135°). Med uændret position af sondespidsen men med forøget billeddybde kan venstre ventrikels regionale funktion og EF bedømmes i 4-kammer (0°), 2-kammer (60°) og længdesnit (120°).
Ved mitralklapssygdom (mitralinsufficiens og/eller -stenose) suppleres med 3D fremstilling af mitralklappens morfologi, hvorved indentationer/clefts kan fremstilles. Tillige kan udmåles diameter (antero-posterior samt medialt-lateralt) og circumferens. Ved mitralstenose kan åbningsareal planimetreres ved brug af de producent-specifikke værktøjer.
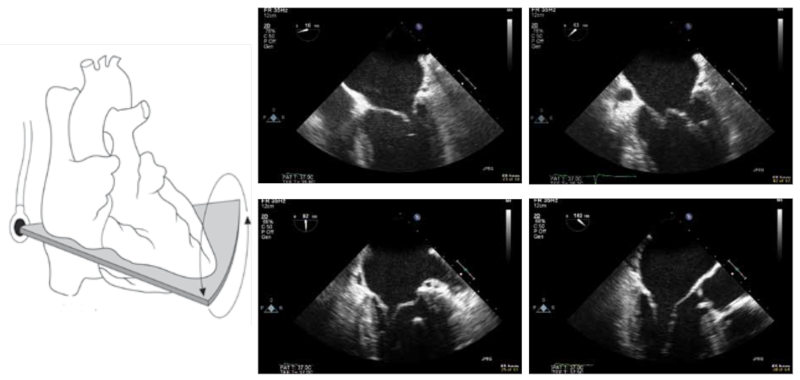
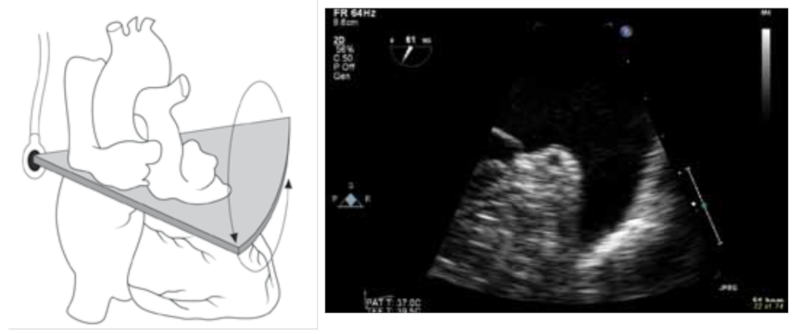
37.2.4 Aortaklappen
Sonden retraheres få cm fra mitralplanerne og aortaklappen afbildes i tværsnit ved ca. 45° rotation af transduceren fra horisontalplanet (Figur 37.21). Det sikres, at alle 3 cuspe fremstilles godt. Der optages loops i 2D og med color Doppler. Derefter fremstilles længdesnit af aorta med transduceren roteret til ca. 135° således, at både venstre ventrikel og aorta ascendens er »åbne«. Der optages repræsentative 2D og color Doppler loops.
Figur 37.21: Venstre: Placering af TEE probe i forhold til aortaklappen. Midt: Tværsnit af aortaklappen. Højre: Længdesnit af aortaklappen |
|
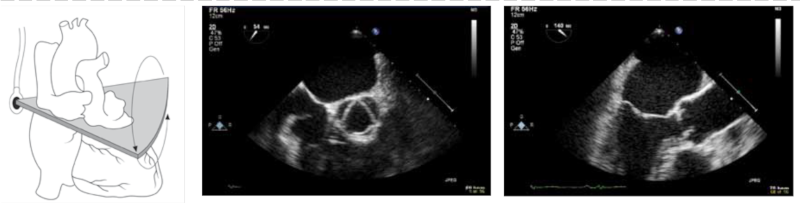
37.2.5 Tricuspidal- og pulmonalklap, atriumseptum og venstre aurikel
Med aortaklappen i centrum i et horisontalsnit eller 45° roteret fremstilles tricuspidalklappen, og ved yderligere rotation til 60-80° kan truncus pulmonalis og pulmonalklappen fremstilles. Ved at dreje hele sonden med uret i 0° fremstilles højre atrium og atrieseptum, der roteres til 60-90°, hvor fossa ovalis fremstilles med og uden color Doppler (Figur 37.22). I denne projektion udføres undersøgelse for persisterende foramen ovale ved injektion af 10ml agiteret isoton NaCl, der times til ankomst i højre atrium præcis, når patienten ophæver 10-15sek. varende Valsalvamanøvre.
Ved at dreje hele sonden mod uret fremstilles venstre aurikel (Figur 37.23). Ved undersøgelse for tromber anbringes auriklet centralt i billedsektoren, og der registreres loops med ca. 30° intervaller. Evt. gennemføres supplerende optagelser med color- og PW-Doppler (normal flowhastighed ud af auriklet >40cm/s). Resten af atriet og lungevenernes indmunding må også efterses ved undersøgelse for atrietrombose.
Figur 37.23: Venstre: Placering af TEE probe i forhold til venstre aurikel. Højre: Venstre aurikel |
|
37.2.6 Højre atrium, vv. cavae
Med sondespidsen midt/lavt i øsofagus, med hele sonden drejet med uret og med transduceren roteret 10°-130° fra horisontalplanet fremstilles længdesnit af atrierne adskilt af atrieseptum. (Figur 37.24) Desuden ses vv. cavae superior og inferior samt valvula Eustachii (cava inferior klappen). Med color Doppler undersøges for flow over atrieseptum.
Figur 37.24: Venstre: Placering af TEE probe i forhold til højre atrium. Højre: Bicaval billede med vena cava superior til højre |
|
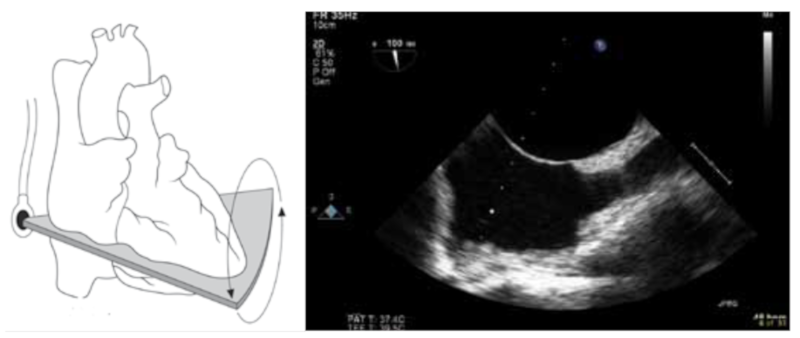
37.2.7 Transgastrisk undersøgelse
Sonden føres ned i ventriklen, anteflekteres og retraheres op mod diaphragma og hjertet. Med rotation af transduceren 0-30° fremstilles venstre ventrikel i tværsnit (Figur 37.25). Ved yderligere rotation til ca. 100° fremstilles længdesnit af mitralklapapparatet, og ved yderligere rotation til 130° evt. kombineret med drejning af sonden mod uret ses venstre ventrikels udløbsdel, og om nødvendigt kan flowhastigheden gennem aortaklappen måles. Tricuspidalklappen ses ved at dreje hele sonden med uret, og der kan etableres længde- og tværsnit af klappen.
Figur 37.25: Venstre: Placering af TEE probe ved transgastrisk undersøgelse. Midt: tværsnit af venstre ventrikel. Højre: Længdesnit af venstre ventrikel |
|
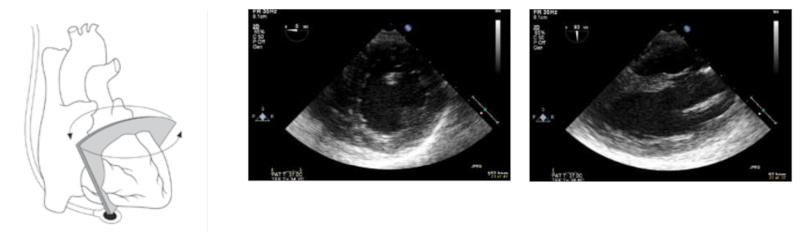
37.2.8 Aorta
Ved aneurisme eller mistænkt type A aortadissektion fremstilles aorta ascendens i længdesnit med transduceren roteret til ca. 100°, og aorta følges fra klappen og så langt distalt, det er muligt (ofte 6-8cm). Aorta ascendens undersøges tilsvarende i tværsnit (transduceren roteret til ca. 0°). Aorta descendens undersøges ved at dreje hele sonden 180°.Tværsnit af aorta descendens opnås med transduceren i horisontalsnit (0°) (Figur 37.26) Aorta bibeholdes i billedet under retraktion af sonden indtil billedet mistes. Dette sker typisk omkring overgangen til arcus aorta. Ved mistænkt aortadissektion følges arcus så langt proximalt, som det er muligt. Dette sker ved at dreje hele sonden mod uret med transduceren i 0° ses arcus i et længdeforløb. Tværsnit af arcus kan fremstilles med transduceren roteret til ca. 90°.
|